skip to main |
skip to sidebar
 1. Định nghĩa:
1. Định nghĩa:
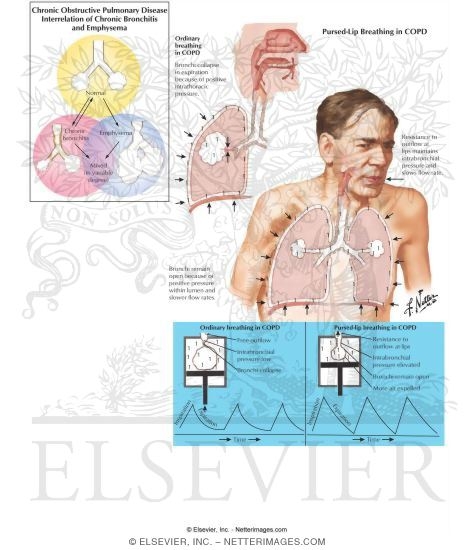
Bệnh phổi tắc nghẽn mạn tính ( BPTNMT : Chronic obstructive pulmonary disease-COPD ) là một bệnh có đặc điểm tắc nghẽn lưu lượng khí thở ra thường xuyên bị hạn chế không hồi phục hoặc chỉ hồi phục một phần, tiến triển, thường có tăng phản ứng đường thở, do viêm phế quản mạn tính và khí phế thũng gây ra
Có thể coi BPTNMT là một loại bệnh do biến chứng của viêm phế quản mạn tính, khí phế thũng và hen phế quản ở mức độ không hồi phục. Cần được coi là loại bệnh mạn tính nặng, để có biện pháp phòng và điều trị sớm. Chẩn đoán BPTNMT khi có tắc nghẽn đường thở cố định do viêm phế quản mạn tính và khí phế thũng gây ra, hen phế quản có tắc nghẽn đường thở cố định không hồi phục cũng gọi là BPTNMT .
2. Dịch tễ của bệnh phổi tắc nghẽn mạn tính:
Bệnh phổi tắc nghẽn mạn tính là một bệnh phổ biến trên thế giới. Ở Mỹ ( 1995 ) có khoảng 14 triệu người mắc bệnh phổi tắc nghẽn mạn tính với tỷ lệ dao động từ 4-6% ở nam và 1-3% ở nữ giới da trắng tuổi trưởng thành. Ở Châu Âu, chỉ số lưu hành của bệnh phổi tắc nghẽn mạn tính từ 23-41% ở những người nghiện thuốc lá , tỷ lệ nam/ nữ là 10/1.
Bệnh phổi tắc nghẽn mạn tính gây tử vong đứng hàng thứ 5 trong các nguyên nhân gây tử vong trên thế giới. Tại Pháp tử vong do bệnh phổi tắc nghẽn mạn tính là 20.000 người / năm.
Chủ yếu gặp 2 thể của BPTNMT:
*Thể thổi hồng (Typ PP Pink Puffer ) : khí phế thũng chiếm ưu thế, có đặc điểm: người gầy, khó thở là chủ yếu, ít ho khạc đờm, ít bị nhiễm khuẩn phế quản, tâm phế mạn xuất hiện muộn ( thường bị ở giai đoạn cuối )
phù không rõ, ngực hình thùng, rút lõm cơ ức đòn chũm, gõ vang, phổi rì rào phế nang giảm.
Đo thông khí phổi, khí cặn tăng rõ, RV/ TLC tăng.
Khí máu bình thường, chỉ giảm PaO2 nhẹ.
Xquang: căng giãn phổi, tim hình giọt nước.
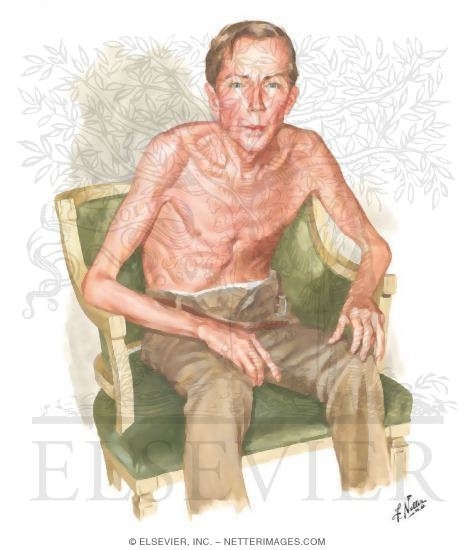
*Thể xanh phị( Typ BB Blue bloatter ) : viêm phế quản mạn tính chiếm ưu thế thường ở người béo bệu, tím tái, ho khạc đờm nhiều năm rồi mới khó thở, hay có nhiễm khuẩn phế quản, hay gặp những đợt suy hô hấp, tâm phế mạn xuất hiện sớm: phù mắt cá chân, gan to, tĩnh mạch cổ nổi, hay kèm theo hội chứng ngừng thở tắc nghẽn khi ngủ.
Xquang: hình ảnh phổi bẩn, bóng tâm thất phải rộng.
Đo khí máu: giảm PaO2, thường kèm theo tăng PaCO2, tăng hồng cầu và Hematocrit.
* Cần chú ý rằng:
- Khó thở trước rồi sau mới ho, khạc đờm ít là khí phế thũng chiếm ưu thế .
- Ho khạc đờm trước rồi sau mới khó thở, hay có đợt bội nhiễm phế quản, suy hô hấp, tâm phế mạn là viêm phế quản mạn tính tắc nghẽn chiếm ưu thế

4. Chẩn đoán:
4.1 . Chẩn đoán xác định:
- Bệnh nhân trên 40 tuổi, thường là nam giới, tiền sử hút thuốc lâu năm.
+ Ho và khạc đờm, khó thở trên 2 năm.
+ Tiền sử hay có đợt nhiễm khuẩn hô hấp cấp tính.
+ Xquang phổi: có thể có hội chứng phế quản, khí phế thũng.
+ Đo thông khí phổi: tắc nghẽn lưu lượng thở không hồi phục ( FEV1 dưới 80% số lý thuyết, test hồi phục phế quản âm tính ).
4.2. Chẩn đoán phân biệt :
- Hen phế quản: khó thở từng cơn tái diễn, cơn khó thở tự khỏi hoặc hết sau khi dùng thuốc giãn phế quản, đo thông khí phổi có rối loạn tắc nghẽn hồi phục test hồi phục phế quản ( + ).
- Ngoài ra, cần chẩn đoán phân biệt BPTNMT với: tắc nghẽn đường thở trên, thoái hoá nhầy nhớt và viêm tiểu phế quản tận cùng.
5. Dự phòng và điều trị :
5.1. Phòng bệnh:
- Cần bỏ thuốc lá, có thể dùng các biện pháp hỗ trợ bỏ thuốc.
- Tăng cường chế độ dinh dưỡng: dùng các Vitamin A,C, E,(chống oxy hoá )
- Cố gắng giảm ô nhiễm không khí ở nơi làm việc và nơi sống.
5.2. Điều trị:
* Trong đợt bùng phát:
- Chống nhiễm khuẩn phế quản khi có dấu hiệu nhiễm khuẩn, có thể dùng kháng sinh nhóm Cephalosporin kết hợp với Gentamyxin từ 10-14 ngày.
- Thuốc giãn nở phế quản: dùng thuốc kháng Cholinergic ( Atrovent ): cứ 4-6 giờ khí dung hoặc xịt hít 1 lần. Nếu nặng có thể tiêm Diaphylin tĩnh mạch + Cocticoid đường tiêm, uống, khí dung ( Pulmicort )
- Long đờm, vỗ rung.
-Thở oxy: lưu lượng 2lít / phút, để duy trì SaO2 ³90%, PaO2 ³ 60mmHg. Nếu có suy hô hấp nặng, bệnh nhân rối loạn ý thức, tím tái, toan hô hấp mất bù cần phải thở máy.
- Nếu có tâm phế mạn: điều trị suy tim. kết hợp.
* Các biện pháp khác:
- Liệu pháp a1 antitrypsin: khi bệnh nhân thiếu a1 antitrypsin, thuốc kháng Protease tổng hợp ( Prolastin ) tác dụng ức chế Elastase bạch cầu.
- Điều trị phẫu thuật: ghép phổi, phẫu thuật cắt bỏ bóng khí thũng, phẫu thuật giảm thể tích phổi. Là những biện pháp được một số nơi áp dụng.
Read On
0
nhận xét
 1. Đại cương:
1. Đại cương:
- Việc chẩn đoán quyết định bệnh lao, hiện nay vẫn phải dựa vào những bằng chứng xác định sự có mặt của trực khuẩn lao ( BK ) ở nơi tổn thương, bằng cắc kỹ thuật nuôi cấy hoặc mô bệnh.
- Không có triệu chứng lâm sàng và Xquang đặc thù cho lao phổi, vì nhiều bệnh khác cũng có những triệu chứng như vậy.
- Tìm thấy tổ chức hoại tử bã đậu ở giải phẫu bệnh lý tổn thương, cũng chưa thể khẳng định là lao, vì nó còn gặp trong các bệnh u hạt ( Sacôiđôzơ, gôm giang mai, nấm , bụi phổi Beryl, Mycobacteria không điển hình... )
- Đã từ lâu người ta mong muốn có huyết thanh chẩn đoán đặc hiệu. Năm 1979 Arif L.A. và cộng sự nghiên cứu thấy những người có HLA - DR2 , HLA-BW 15(+) tính thì tỷ lệ mắc lao gấp 8 lần người (-) tính.
- Các phương pháp chẩn đoán lao phổi gồm: lâm sàng, Xquang , vi sinh học, phản ứng mantoux và BCG, nội soi, mô bệnh, tế bào học, các xét nghiệm máu và dịch màng phổi, điều trị thử để chẩn đoán. Tuỳ theo điều kiện và hoàn cảnh mà áp dụng tổng hợp các biện pháp chẩn đoán lao phổi
2. Các phương pháp chẩn đoán lao phổi:
2.1. Chẩn đoán lâm sàng: tuy chỉ cho hướng chẩn đoán, nhưng nó là phương pháp rất cần thiết, đặc biệt ở tuyến y tế cơ sở
Cần tìm hiểu các yếu tố nguy cơ của lao phổi: tiếp xúc với bệnh lao, bị mắc các bệnh : đái tháo đường, tràn dịch màng phổi, dùng Corticoid kéo dài, chấn thương ngực, sức ép, tiêm chích ma tuý, mổ cắt dạ dầy, viêm đại tràng mạn...
2.1.2. Bệnh sử:
- Khai thác các triệu chứng toàn thân gợi ý một hội chứng nhiễm độc lao: mệt mỏi, ăn kém, mất ngủ, sút cân, sốt chiều , mồ hôi trộm. Tuy nhiên các triệu chứng này không đặc hiệu vì nó còn gặp trong nhiều bệnh khác .
- Chú ý các triệu chứng cơ năng như: ho kéo dài trên 2 tuần mà điều trị kháng sinh không kết quả. Ho máu tuỳ mức độ, máu tươi hoặc máu cục, nhưng thường có đuôi khái huyết. Có thể ho đờm màu xanh, màu vàng hoặc như chất bã đậu. Đau ngực vùng đỉnh phổi. Khó thở khi bệnh nặng. Nhưng có thể không có triệu chứng gì, do bệnh nhân không để ý, hoặc bị che lấp bởi các triệu chứng của các bộ phận khác cũng bị tổn thương.
- Triệu chứng thực thể: trong lao phổi 92% tổn thương khu trú vùng đỉnh phổi, do đó các dấu hiệu khám được ở vùng đỉnh phổi có giá trị gợi ý lao phổi. Cần lưu ý một số hội chứng đông đặc điển hình hoặc không điển hình, hay hôị chứng hang khu trú ở vùng đỉnh phổi. Nhưng các triệu chứng thực thể thường nghèo nàn, đối lập với diện tích tổn thương trên Xquang. Có thể khám phổi không có triệu chứng thực thể gì, điều này chiếm 12 -30% các lao phổi.
2.2. Chẩn đoán Xquang:
- Xquang là biện pháp không thể thiếu trong chẩn đoán lao phổi. Tuy nó không phải là biện pháp chính xác nhưng nó có giá trị gợi ý và cho hướng chẩn đoán lao phổi.
- Những dấu hiệu tổn thương sau đây gợi ý lao phổi:
. Tốn thương nốt: hạt kê ( đường kính dưới 2mm ), nốt nhỏ ( 2-5 mm ), nốt lớn ( 5- dưới 10 mm ).
. Tốn thương thâm nhiễm: các nôt qui tụ thành đám từ 10 mm trở nên, có thể chiếm cả thuỳ hoặc nhiều thuỳ phổi.
. Tổn thương hang: hang nhỏ ( đường kính dưới 2 cm ) , hang lớn ( ³ 4 cm ) , hang khổng lồ ( ³ 6 cm ) trong lao phổi thường gặp tổn thương hang.
. Tổn thương xơ: trong tổn thương lao thường có xơ hoá. Cần tìm dấu hiệu kéo rốn phổi, co kéo rãnh liên thuỳ bé, cơ hoành, khí quản các khoảng gian sườn hoặc dầy dính màng phổi. Là những dấu hiệu nói lên tiến triển mạn tính của bệnh.
. Vôi hoá: gặp trong các lao cũ và mạn tính, hoặc di chứng lao ổn định.
TUBERCULOSE PULMONAIRE :
1) Deux clichés du haut :
- À gauche : RADIOGRAPHIE THORACIQUE DE FACE + dans le coins en bas à droite TOMODENSITOMÉTRIE THORACIQUE (reconstruction frontale)
Infiltration du lobe supérieur droit avec hyperclarté circonscrite à paroi épaisse : caverne
- À droite : RADIOGRAPHIE THORACIQUE : TUBERCULOSE avec pachypleurite (épaississement de la plèvre)
2) Cliché du bas :
TOMODENSITOMÉTRIE THORACIQUE avec pachypleurite








Các tổn thương trên có thể phối hợp với nhau và thường khu trú ở đỉnh phổi hoặc các phân thuỳ đỉnh của thuỳ dưới ( phân thuỳ VI ), với đặc điểm lan tràn theo 3 đường: đường máu và bạch huyết ( từ đỉnh phổi này lan sang đỉnh phổi kia ), đường phế quản ( lan tràn chéo từ đỉnh phổi bên này sang đáy phổi bên kia ), đường tiếp cận ( sang các phân thuỳ khác hoặc màng phổi ).
- Những kỹ thuật Xquang thường áp dụng trong chẩn đoán lao:
+ Chiếu điện ( ngày nay ít sử dụng ): lợi ích của chiếu điện là quan sát tổn thương khi phổi đang hoạt động, nhằm xác định vị trí tổn thương có thể chẩn đoán nhanh và kiểm tra hàng loạt người một lúc giúp cho phát hiện lao ở tuyến cơ sở. Nhưng chiếu điện dễ bỏ sót các tổn thương nhỏ như: lao huỵêt, lao kê và lao thâm nhiễm diện hẹp.
+ Chụp Xquang chuẩn ( bệnh nhân đứng cách xa bóng Roenghen 1,8m ) tư thế thẳng và nghiêng phải hoặc nghiêng trái. Dựa vào phim thẳng và nghiêng có thể xác định được vị trí và tính chất tổn thương ( hang, u lao, thâm nhiễm ). Đây là kỹ thuật thường được áp dụng trong chẩn đoán lao phổi.
+ Chụp cắt lớp ( Tomographie ) để phát hiện hoặc xác định các u hoặc hang mà phim chuẩn thẳng nghiêng không thấy rõ. Nhất là để kiểm tra lần cuối sau đợt điều trị lao phổi, mà nghi ngờ vẫn còn hang. Có thể cắt được các lớp từ 0,5-1cm, từ sau ra trước.
+ Chụp cắt lớp vi tính ( CT-Scanner ) có thể cắt lớp ở nhiều bình diện, lớp cắt mỏng ( 2mm ), nên có thể phát hiện sớm được các loại nốt thâm nhiễm, u lao hoặc hang lao nhỏ để có hướng chẩn đoán lao phổi.
+ Chụp Lordotic hoặc Fleischner: nhằm phát hiện những tổn thương bị xương đòn che lấp. Kỹ thuật di chuyển bóng Roenghen lên hoặc xuống, để bộc lộ rõ tổn thương bị che lấp bởi xương đòn.
Là phương pháp có giá trị quyết định chẩn đoán. Muốn có hiệu quả chẩn đoán cao, việc lấy bệnh phẩm xét nghiệm là hết sức quan trọng.
Kỹ thuật lấy bệnh phẩm:
Bệnh nhân thức dậy buổi sáng sau khi vệ sinh răng miệng xong thì ho và khạc đờm vào cốc đựng bệnh phẩm. Thường lấy bệnh phẩm ở rìa bãi đờm để soi hoặc cấy BK.
Nếu bệnh nhân không ho và khạc đờm, có thể cho uống thuốc long đờm hoặc khí dung nước muối sinh lý và vỗ ngực để bệnh nhân dễ khạc đờm. Những trường hợp không có đờm người ta cho bệnh nhân ho trước một lam kính hoặc ngoáy tăm bông ở họng để cấy BK, hoặc soi phế quản rửa hút và cấy BK.
Hiện nay có một số kỹ thuật thường áp dụng để chẩn đoán lao phổi như sau:
2.3.1. Kỹ thuật soi trực tiếp ( Nhuộm Ziehl-Neelsen )
Kỹ thuật này cho phép phát hiện vi khuẩn kháng cồn và axit ( AFB: Acid Fast Bacilli ). Phải có 5000 vi khuẩn / 1 ml đờm thì kết quả mới dương tính.
Chương trình chống lao quốc gia qui định đọc kết quả như sau:
- Khi không có vi khuẩn / 100-300 vi trường: là âm tính.
- Có 1-9 vi khuẩn / 300 vi trường: ghi số cụ thể đếm được:
- Nếu có: 10-99 vi khuẩn / 100 vi trường = (+ )
- Nếu có 1-9 vi khuẩn / 1 vi trường = ( ++ )
- Nếu có ³ 10 vi khuẩn / 1 vi trường = ( +++ ).
Với 6 lần dương tính khi soi kính, thì kết quả giá trị tương đương với một lần nuôi cấy.

2.3.2. Phương pháp thuần nhất: Làm loãng đờm bằng NaOH rồi ly tâm lấy cặn để nhuộm Ziehl-Neelsen gọi là phương pháp thuần nhất đờm. Kỹ thuật này làm tăng độ nhậy tìm thấy BK. Hơn phương pháp soi trực tiếp.
2.3.3. Nuôi cấy:
- Môi trường phải giàu chất khoáng, chất đạm và Vitamin thì BK mới phát triển. Các môi trường : Ogawa, Dubos, Middlebrook... hiện nay ít áp dụng.
- Môi trường Lowenstein Jensen ( L. J ) là môi trường đặc gồm có khoai tây, lòng đỏ trứng gà, Glycerin, Asparagin...BK mọc chậm sau 3-6 tuần.
- Các Mycobacteria không điển hình mọc nhanh trong một tuần. Sau 2 tháng không mọc vi khuẩn thì kết luận là âm tính.
- Để xác định BK, người ta làm các test Nicain và test khử Nitrat.
2.3.4. Phương pháp tiêm truyền động vật:
Chỉ áp dụng trong phòng thí nghiệm để nghiên cứu, vì tốn kém và g,phát hiện nhanh sau 9-12 ngày. Dựa vào đo lượng CO2 được đánh dấu đồng vị phóng xạ 14C, do BK hoặc Mycobacteri giải phóng ra trong khi sinh sản. Phương pháp này không phân biệt được là BK hay là Mycobacteria không điển hình.
2.3.5. Kỹ thuật lai tạo gen: PCR ( Polymerase Chain reaction )
Dựa trên nguyên lý khuếch đại ADN bằng men ADN Polymerasa. Chỉ cần một vài BK là có thể xác định được trong vài giờ. Tuy vậy hiệu quả chẩn đoán với độ nhậy cao, nhưng độ đặc hiệu không cao .
2.4. Thăm dò miễn dịch:
2.4.1. Phản ứng Tuberculin:
- Tuberculin là bán kháng nguyên, được chiết xuất từ môi trường nuôi cấy BK. Nó gồm nhiều thành phần của BK , cho nên có thể gây phản ứng ở một cơ thể đã nhiễm lao sau tiêm BCG văcxin. 48-72h:
- Nếu cục sẩn tại chỗ tiêm có đường kính ( d ) ³ 10 mm là dương tính;
d: 5-9 = ( ± ) nghi ngờ;
dưới 5 mm là âm tính.
- Mức độ dương tính qui định như sau:
d = 10-14 mm là dương tính nhẹ
d = 15-20 mm là dương tính vừa.
d = 21-30 mm là dương tính mạnh.
Trên 30 mm là dương tính rất mạnh.
Ở trẻ em đã tiêm BCG văcxin thì phản ứng Mantoux phải dương tính từ 12 mm trở lên thì mới coi là dương tính.
- Ý nghĩa của phản ứng :
- Dương tính: cơ thể bị nhiễm lao hoặc đã được tiêm BCG văcxin. Hiện nay cơ thể đang có kháng thể kháng lao, sức đề kháng miễn dịch đang tốt.
. Trẻ em dưới 2 tuổi: nếu phản ứng mới chuyển sang dương tính, có giá trị chẩn đoán lao sơ nhiễm
. Dương tính mạnh gặp trong lao hạch, lao tản mạn bán cấp và mạn tính
. Người nhiễm Mycobacteria không điển hình phản ứng có thể dương tính yếu
- Âm tính: khi không nhiễm lao, hoặc bệnh lao quá nặng, nhiễm trùng nặng, suy giảm miễn dịch, nhiễm HIV/AIDS, ung thư, dùng corticoid kéo dài
2.4.2. ELISA (enzzyme liked immuno sorbent assay):
Là kỹ thuật miễn dịch gắn men. Dùng kháng nguyên của BK để phát hiện kháng thể kháng lao trong huyết thanh và dịch não tuỷ của bệnh nhân lao. Kỹ thuật có độ nhạy và độ đặc hiệu tương đối cao. Phương pháp này có phản ứng chéo với Mycobacteria không điển hình
2.5. Chẩn đoán nội soi:
- Trong chẩn đoán lao, đôi khi phương pháp nội soi rất cần thiết, ví dụ: lao thanh quản, chỉ có thể dùng nội soi mới chẩn đoán được. Nội soi giúp ta trực tiếp quan sát tổn thương qua nội soi và sinh thiết hoặc hút đờm, hút dịch để làm chẩn đoán mô bệnh tế bào và xét nghiệm vi sinh.
- Các kỹ thuật nội soi: soi thanh quản, soi phế quản, soi màng phổi , soi trung thất, soi ổ bụng, soi ổ khớp. Qua nội soi, có thể nhìn thấy rõ các tổn thương ( hạt lao hoặc vết loét lao ) trong các cơ quan này
2.6. Chẩn đoán mô bệnh tế bào học:
- Là kỹ thuật có giá trị quyết định chẩn đoán. Sau khi sinh thiết ở một cơ quan nào đó, bệnh phẩm lấy được sẽ gửi làm chẩn đoán mô bệnh. Việc quyết định chẩn đoán lao là khi tìm được nang lao điển hình, gồm có các thành phần: ở giữa là hoại tử bã đậu, xung quanh có các thế bào bán liên và các tế bào khổng lồ Langhans, ngoài cùng là các Lympho bào.
+ Khi chọc hút được chất dịch ở nơi tổn thương làm xét nghiệm tế bào học. Phương pháp này chỉ có giá trị gợi ý chẩn đoán phân biệt vì nó chỉ xác định sự có mặt các thành phần của nang lao riêng rẽ, nên có thể dương tính giả hoặc âm tính giả. Đây là kỹ thuật đơn giản ít tai biến.
+ Các kỹ thuật lấy bệnh phẩm xét nghiệm mô bệnh, tế bào:
- Sinh thiết phổi hút hoặc cắt: áp dụng để phân biệt giữa lao tản mạn và ung thư di căn
- Sinh thiết màng phổi (kim abrams, castelain) để chẩn đoán lao màng phổi
- Sinh thiết màng bụng (kim Wihtman), sinh thiết gan ( kim Minghini ) trong chẩn đoán lao kê, lao tản mạn đường máu.
+ Sinh thiết thanh quản và phế quản qua nội soi: dùng kẹp bấm sinh thiết hoặc chải phế quản để xét nghiệm mô bệnh tế bào và cấy BK, trong chẩn đoán lao đường hô hấp
+ Chọc hạch và sinh thiết hạch xét nghiệm mô bệnh tế bào học trong chẩn đoán lao hạch và phân biệt với hạch ung thư.
+ Chọc tuỷ: cấy BK và làm tuỷ đồ trong chẩn đoán lao kê và bạch cầu cấp.
+ Sinh thiết màng hoạt dịch khớp ( kim Silvermann ) trong chẩn đoán lao khớp gối.
2.7. Xét nghiệm máu và dịch màng phổi:
- Xét nghiệm máu không chẩn đoán được bệnh lao. Nhưng lao phổi là bệnh mạn tính. Cho nên 1 số chỉ tiêu trong công thức máu ngoại vi, cũng có giá trị định hướng chẩn đoán lao:
Hồng cầu và huyết sẵc tố thường giảm trong lao, bạch cầu có thể tăng khi tiến triển hoặc giảm khi lui bệnh. Bạch cầu N và M tăng khi tiến triển, Bạch cầu E và L giảm khi tiến triển, tăng khi lui bệnh.
Tốc độ lắng máu thường tăng cao ³ 50 mm / giờ đầu.
- Xét nghiệm dịch màng phổi cũng vậy, có 1 số chỉ tiêu mà dựa vào đó có thể chẩn đoán lao, trong khi chưa có các xét nghiệm đặc biệt khác.
Người ta đưa ra công thức dịch màng phổi gồm: Albumin tăng trên 30g / lít, Glucose giảm £ 0,3g / lít, bạch cầu L ³ 70%, là gợi ý chẩn đoán lao .
Thường dùng phương pháp điều trị thử để chẩn đoán:
Ngày nay do kỹ thuật chẩn đoán đã hiện đại, nhưng vẫn còn gặp những khó khăn trong xác định lao phổi BK âm tính. Cho nên ngoài việc áp dụng những kỹ thuật chẩn đoán trên, khi chưa chẩn đoán phân biệt được lao phổi và bệnh phổi không do lao, thì người ta áp dụng điều trị thử để chẩn đoán.
Điều trị thử cần theo nguyên tắc sau:
+ Nếu nghĩ đến viêm phổi nhiều hơn thì điều trị thử không đặc hiệu ( không dùng kháng sinh chống lao ). Thời gian 2-3 tuần, nếu không đỡ thì chuyển điều trị lao và tiếp tục theo dõi để chẩn đoán.
+ Nếu nghĩ đến lao phổi nhiều hơn thì điều trị thử đặc hiệu bằng các thuốc chống lao. Đồng thời theo dõi trên lâm sàng và diễn biến Xquang 3 - 6 tuần, để có thể chẩn đoán hoặc loại trừ lao phổi. Sau thời gian trên nếu không kết quả thì cần tìm nguyên nhân khác.
Read On
0
nhận xét
 1. Định nghĩa và thuật ngữ:
1. Định nghĩa và thuật ngữ:
Là tình trạng viêm cấp tính cuả niêm mạc phế quản ở người trước đó phế quản không có tổn thương.
- Thuật ngữ “ đợt cấp “ của viêm phế quản mạn và bệnh phổi tắc nghẽn mạn tính hiện nay đang được thay thế bằng “ đợt bùng phát “ của các bệnh này.
2. Căn nguyên:
2.1. Vi rút và nhóm vi khuẩn không điển hình: chiếm 50 - 90% các trường hợp. Các vi rút hay gặp: Rhino vi rút; Echo vi rút; Adeno vi rút; Myxo vi rút influenza và Herpes vi rút.
Ở trẻ em hay gặp vi rút hợp bào hô hấp và vi rút á cúm. Các vi khuẩn không điển hình như: Mycoplasma Pneumonia, Chlamydia.

2.2.Vi khuẩn : thường viêm lan từ đường hô hấp trên xuống, các vi khuẩn gồm: liên cầu khuẩn, phế cầu khuẩn, Heamophilus influenzae, Moraxella catarrhalis. Những vi khuẩn này thường bị bội nhiễm thứ phát sau nhiễm vi rút. Ngoài ra viêm phế quản cấp còn có thể gặp trong các bệnh: sởi , thuỷ đậu, ho gà, thương hàn, bạch hầu.
2.3. Các yếu tố hoá, lý: hơi độc ( Clo, Amoniac ) , bụi nghề nghiệp, khói thuốc lá, không khí quá khô, ẩm, lạnh, hoặc quá nóng.
2.4. Dị ứng: ở trẻ em, người lớn bị dị ứng nặng phù Quink, mày đay.
2.5. Yếu tố thuận lợi: thay đổi thời tiết, bị nhiễm lạnh, thể địa yếu, mắc bệnh đường hô hấp trên.
- Phù nề, xung huyết, bong biểu mô có chỗ loét, nhiều dịch nhầy hoặc mủ trong lòng phế quản.
4. Lâm sàng và chẩn đoán.
- Viêm phế quản cấp thường xuất hiện cùng lúc hoặc ngay sau viêm đường hô hấp trên: hắt hơi, sổ mũi, ho khan, rát họng.
- Hai giai đoạn của viêm phế quản cấp:
+ Giai đoạn đầu ( 3 - 4 ngày ) ( còn gọi là giai đoạn viêm khô )
. Sốt 38 - 390C, có thể tới 400, mệt mỏi, đau đầu, nhức mỏi xương khớp. cảm giác nóng rát sau xương ức. Khó thở nhẹ, có thể có tiếng rít, ho khan, có ho thành cơn về đêm. Nghe phổi có ran rít, ran ngáy.
Các triệu chứng toàn thân và cơ năng giảm, ho khạc đờm nhầy, hoặc đờm mủ
( khi bội nhiễm ). Nghe phổi có ran ẩm.
- Các xét nghiệm cận lâm sàng ( ít có giá trị chẩn đoán ) , bạch cầu có thể bình thường, tăng khi có bội nhiễm, hoặc giảm ( do vi rút ); xét nghiệm đờm: có nhiều xác bạch cầu đa nhân trung tính. Cấy đờm thường có tạp khuẩn, loại vi khuẩn gây bệnh ³ 107 / ml.
Xquang phổi: có thể bình thường hoặc rốn phổi đậm.
5. Các thể lâm sàng:
5.1. Viêm phế quản xuất huyết : thường ho ra máu số lượng ít lẫn đờm. Cần chẩn đoán phân biệt với ung thư phổi ở người trên 40 tuổi hút thuốc lá.
5.2. Viêm phế quản cấp thể tái diễn: các yếu tố thuận lợi:
+ Các yếu tố bên ngoài: hút thuốc lá, hít phải khí độc, NO2 , SO2...
+ Các yếu tố bên trong:
. Tắc nghẽn phế quản: dị vật đường thở ở trẻ em, ung thư phế quản ở người lớn, các ổ nhiễm khuẩn ở răng miệng, tai mũi họng, suy tim trái, trào ngược dạ dầy thực quản. Hoặc các bệnh như hen phế quản, xơ phổi kén , suy giảm miễn dịch.
5.3 . Viêm phế quản cấp thể co thắt: ở trẻ em và người trẻ.
5.4. Viêm khí - phế quản cấp có giả mạc : do bạch hầu.
5.5. Viêm phế quản cấp cục bộ: chẩn đoán bằng nội soi phế quản.
6.Chẩn đoán phân biệt.
6.1. Viêm họng cấp: sốt, ho, nhưng nghe phổi bình thường. Xquang phổi bình thường
6.2. Các bệnh phổi và phế quản khác: hen phế quản, ung thư phế quản, phế quản phế viêm, viêm phổi vi rút...
6.3. Giãn phế quản: ho khạc đờm kéo dài mạn tính, có thể có ngón tay dùi trống. Chụp cắt lớp vi tính có ổ giãn phế quản.
6.4. Viêm phế quản mạn: ho khạc đờm kéo dài mạn tính 3 tháng / năm, ít nhất 2 năm liên tiếp, không do các bệnh phổi khác như: lao hoặc giãn phế quản.
6.5. Viêm phổi do vi khuẩn: có hội chứng nhiễm khuẩn, hội chứng đông đặc. Xquang có tổn thương nhu mô phổi.
7. Tiến triển và biến chứng:
7.1. Tiến triển: viêm phế quản cấp tiến triển lành tính, ở người khoẻ mạnh thường tự khỏi sau 2 tuần, không để lại di chứng gì, ở người nghiện thuốc lá thường có bội nhiễm và ho khạc đờm kéo dài.
7.2. Biến chứng;
- Viêm phổi, phế quản phế viêm: thường xảy ra ở người già và trẻ em suy dinh dưỡng.
- Tăng tính phản ứng của phế quản với lạnh, khói và bụi , kéo dài vài tuần sau viêm phế quản cấp. Biểu hiện bằng ho khan kéo dài hàng tuần lễ.
8. Điều trị.
- Giữ ấm, tránh lạnh, tránh bụi. Thoáng mát về mùa hè.
- Bỏ hút thuốc lá, hoặc bỏ tiếp xúc với các chất lý, hoá gây độc. Nghỉ ngơi.
- Khi ho khan: dùng thuốc giảm ho như: Tecpin-codein, Paxeladine. Giai đoạn ho khạc đờm dùng thuốc long đờm : ho cam thảo, Mucomyst, Mucitux.
- Kháng sinh: khi có bội nhiễm hoặc người có nguy cơ biến chứng: Amoxicilin, Erythromyxin, Cephalexin.
- Khi có co thắt phế quản: Theophylin, Salbutamol.
- Thuốc an thần, kháng Histamin.
- Có thể dùng Prednisolon cho những trường hợp ho kéo dài có co thắt phế quản một đợt ngắn 5 - 10 ngày.
Read On
0
nhận xét
 1. Đại cương: 1.1. Định nghĩa và phân loại:
1. Đại cương: 1.1. Định nghĩa và phân loại:
1.1.1. Định nghĩa:
Hen phế quản là tình trạng viêm mạn tính ở đường thở, có sự tham gia của nhiều loại tế bào viêm và các thành phần của tế bào, chủ yếu là tế bào Mast, bạch cầu ái toan ( E ), lymphoT, đại thực bào, bạch cầu đa nhân trung tính ( N ) và các tế bào biểu mô phế quản. ở những cơ địa nhạy cảm.
Quá trình viêm này gây khó thở rít, ho, tức ngực từng đợt tái diễn, thường bị về đêm và sáng sớm. Những đợt này thường bị tắc nghẽn đường thở có thể tự hồi phục hoặc do điều trị. Quá trình viêm này hay đi kèm theo tăng tính phản ứng phế quản với nhiều tác nhân kích thích gây co thắt cơ trơn phế quản.
1.1.2. Phân loại:
- Hen ngoại sinh ( hen dị ứng ) khởi phát từ khi còn trẻ ( hen sớm ), thường kèm với eczema hoặc viêm mũi dị ứng, có tiền sử gia đình bị hen hoặc tạng Atopic, test da dương tính với dị nguyên.
- Hen nội sinh ( hen nhiễm trùng ) là những trường hợp hen không do dị ứng thường hen muộn trên 30 tuổi, không có tiền sử gia đình bị hen, triệu chứng dai dẳng, test da âm tính, không rõ yếu tố làm bùng nổ cơn hen ( trừ nhiễm trùng và Aspyrin ), IgE máu bình thường.
1. 2.1. Tăng tính phản ứng của phế quản:
Ở các bệnh nhân hen đều có tăng phản ứng phế quản gây co hẹp phế quản khi đáp ứng với các tác nhân kích thích, mà viêm đường thở là nguyên nhân chủ yếu của tăng tính phản ứng phế quản. Các tác nhân kích thích phế quản có thể tác động trực tiếp nên cơ trơn phế quản, hoặc gián tiếp do giải phóng các trung gian hoá học.
Các chất trung gian hoá học như: Histamin, Bradykinin, Leucotriene C, D, E và các yếu tố hoạt hoá tiểu cầu, tác động gây co thắt, phù nề, tăng tiết phế quản, một số protein trong bạch cầu ái toan còn có khả năng gây phá huỷ biểu mô phế quản.
Đây là giả thuyết phổ biến nhất hiện nay. các tế bào viêm ( Mast., E, B, LT...) giải phóng các men, yếu tố hoá ứng động, các trung gian hoá học, các Cytokin, tác động trực tiếp lên cơ trơn phế quản, gây phản ứng viêm,. phù nề, co thắt và thành cơn hen.

1.2.3. Cơ chế thần kinh: mất cân bằng của hệ thần kinh thực vật ( thần kinh tự động )
- Hệ thần kinh tự động ở đường thở, có 3 thành phần là:
+ Hệ phó giao cảm và chất trung gian là Axetylcholin, gây co thắt phế quản.
+ Hệ giao cảm, chất trung gian là: Adrenalin gây giãn phế quản.
+ Hệ không giao cảm và không phó giao cảm ( NANC ).

1.2.4. Các yếu tố kích thích:
- Nhiễm khuẩn, virut ( đặc biệt nhiễm virut đường hô hấp trên )
- Hít phải dị nguyên : bụi nhà ( 44% ), bụi lông gia súc, gia cầm, bụi xác côn trùng, nấm mốc, phấn hoa...
- Bụi ô nhiễm môi trường, thay đổi thời tiết ( như giảm nhiệt độ, độ ẩm và sương mù, đặc biệt khi trời lạnh và khô ) hút thuốc thụ động.
- Một số thuốc: Aspirin, thuốc giảm đau Nonsteroide làm bùng nổ cơn hen.
- Gắng sức.
- Một số loại thức ăn: tôm, cua , cá...
- Nghề nghiệp: tiếp xúc một số muối kim loại, bụi gỗ...
- Tâm lý: vui buồn quá độ có thể kích thích gây cơn hen.
- Nội tiết: một số trường hợp hen liên quan với khi có thai và kinh nguyệt.
- Phản xạ dạ dầy thực quản: trào ngược dịch dạ dầy.
2. Triệu chứng lâm sàng:
2.1.Triệu chứng lâm sàng cơn hen điển hình:
- Khó thở cơn chậm, rít thường về đêm. Có thể có triệu chứng báo hiệu hắt hơi, sổ mũi, ho khan, tức ngực. Chủ yếu khó thở thì thở ra, cơn nặng phải ngồi chống tay , há miệng thở, cơn có thể kịch phát hoặc liên tục. Gần hết cơn ho tăng dần, khạc đờm trắng, dính quánh, như bột sắn chín. Nếu bội nhiễm thì đờm nhầy mủ màu vàng hoặc xanh, càng khạc đờm ra càng đỡ dần và hết cơn. Ngoài cơn vẫn làm việc bình thường.
- Khám phổi trong cơn: gõ vang, rung thanh bình thường, rì rào phế nang giảm, có ran rít, ran ngáy ( tuỳ mức độ ) ở khắp 2 phổi.
2. 2. Các loại cơn hen:
- Cơn kịch phát: cơn điển hình khó thở chậm, rít xuất hiện đột ngột trong vài phút đến hàng giờ ( 1-3 giờ )
- Cơn liên tục: khó thở chậm rít, kéo dài 4 - 5 giờ đến một vài ngày.
- Cơn ác tính: cơn liên tục nặng trên 24 giờ do tắc nghẽn phế quản tận, điều trị bằng thuốc hen thông thường không kết quả, biến chứng suy hô hấp , suy tim phải, tử vong.

3. Cận lâm sàng:
- Công thức máu: E tăng trên 10%. Nếu bội nhiễm bạch cầu tăng, N tăng.
- X quang: hình ảnh giãn phổi cấp ( trong cơn hen : phổi tăng sáng, gian sườn giãn, vòm hoành hạ thấp và dẹt, tăng kích thước khoảng sáng sau tim ).
- Xét nghiệm đờm có: E , tế bào phế quản , tinh thể Charcot-Leyden .
- Chức năng hô hấp: rối loạn thông khí tắc nghẽn có hồi phục hoặc rối loạn hỗn hợp .
Nếu hen điển hình thì chẩn đoán hen dựa vào các triệu chứng lâmsàng .Nhưng tiêu chuẩn khách quan để chẩn đoán hen phế quản là bệnh nhân bị tắc nghẽn đường thở hay thay đổi:
+ Test hồi phục phế quản: là cách đơn giản nhất để khẳng định chẩn đoán.
Đo FEV1 , sau đó xịt 2 nhát Salbbutamol liều 200mg - 300mg. Sau 30 phút đo lại . Nếu FEV1 tăng trên 15% là test hôì phục phế quản dương tính.
+ Thay đổi theo thời gian trong ngày: theo dõi bằng đo PEF.
PEF thay đổi ³20% trong ngày ( sáng, tối ) có giá trị chẩn đoán hen phế quản.
+ Test gắng sức: khi chức năng phổi bình thường làm test đi bộ 6phút ( chú ý không có tiền sử thiếu máu cơ tim mới làm test này ) thấy 50% bệnh nhân hen giảm PEF ít nhất 15% sau đi bộ )
+ Test kích thích: hít Histamin hoặc Methacolin sẽ gây thành cơn hen ở nồng độ thấp hơn rất nhiều so với người bình thường(100mg so với »10.000mg ở người bình thường ). Test này nguy hiểm chỉ làm ở những nơi có kinh nghiệm và bệnh nhân hen không rõ ràng.
Chú ý: một số bệnh nhân bị hen, nhưng chỉ có triệu chứng ho, đặc biệt ho về đêm, nếu nghi ngờ hen có thể làm test hồi phục và điều trị thử .
- Test dị nguyên để chẩn đoán hen ngoại sinh.

4. Thể lâm sàng:
4.1. Hen trẻ em: cơn khó thở rít hay gặp ở trẻ em đặc biệt là khi có nhiễm vi rút đường hô hấp cấp, 1/3 số bệnh nhân sau này có thể bị hen nhưng thường được chẩn đoán viêm phế quản co thắt. Chẩn đoán như thế dẫn đến điều trị không thích hợp ( dùng kháng sinh + giảm ho ) bệnh nhân dễ chuyển thành thể hen nặng, gây dị dạng lồng ngực, giảm phát triển cơ thể.
Có 2 loại cơ điạ kèm theo thở rít ở trẻ em:
+ Không có cơ địa dị ứng chỉ bị thở rít khi có nhiễm vi rút đường hô hấp, khi trẻ lớn hơn, đường thở của trẻ phát triển, thì tự khỏi.
+ Cơ địa dị ứng: cũng bị khó thở nặng hơn khi có nhiễm vi rút đường hô hấp nhưng sẽ bị hen ở suốt thời kỳ trẻ con ( nhóm này thường bị kèm theo các bệnh dị ứng như : eczema, viêm mũi dị ứng, dị ứng với các thức ăn hoặc dấu hiệu khác của dị ứng ). Cả hai nhóm trên nếu điều trị tích cực như hen đều có kết quả tốt.
4.2. Hen gắng sức:
Có cơ chế giống như bệnh nhân phải thở khí lạnh và khô làm tăng áp lực thẩm thấu của đường hô hấp; khí lạnh và khô kích thích gây co thắt đường thở tăng các yếu tố hoá ứng động N và Histamin. Có thể tránh hen do gắng sức bằng thở khí ấm và ẩm khi gắng sức, hoặc dùng thuốc kích thích b2 trước khi gắng sức.

4.3. Hen nghề nghiệp:
Một số trường hợp bị hen khi tiếp xúc với bụi ô nhiễm do nghề nghiệp như: công nhân ở xưởng cao su, tiếp xúc với Epoxy , công nhân ở xưởng gỗ , bánh mì, sản xuất một số thuốc và sản phẩm sinh học, bông, vải, sợi...
Chẩn đoán hen nghề nghiệp khi một công nhân có thể tạng Atopy chưa từng bị hen, rất dễ bị hen nghề nghiệp, khi công tác ở một số nghề như đã nói ở trên, thường bị cơn hen ở cuối ngày làm việc hoặc buổi tối sau khi làm việc về, đỡ khó thở sau khi được nghỉ cuối tuần.
5. Biến chứng:
- Cấp tính: hen ác tính, tâm phế cấp , tràn khí màng phổi.
- Mạn tính: khí phế thũng, biến dạng lồng ngực, suy hô hấp mạn, tâm phế mạn.
6.Chẩn đoán:
6.1. Chẩn đoán xác định: dựa vào lâm sàng và cận lâm sàng ( lâm sàng là chủ yếu ).

6. 2. Chẩn đoán phân biệt:
6.2.1. Bệnh phổi tắc nghẽn mạn tính: khởi phát muộn ( sau 40 tuổi ), có tiền sử hút thuốc nhiều năm, hoặc tiếp xúc với bụi khói, không có tiền sử gia đình bị hen, bệnh nhân không có tiền sử dị ứng. Bệnh sử ho khạc mạn tính, khó thở khi gắng sức đôi khi có khó thở thành cơn. Chức năng hô hấp: có rối loạn thông khí tắc nghẽn hoặc hỗn hợp không hồi phục. Test hồi phục phế quản âm tính.
6.2.2. Hen tim:
Ở người có hẹp van hai lá, hở động mạch chủ, suy tim trái. Do ứ máu ở phổi về ban đêm, xung huyết, phù nề, kích thích gây co thắt cơ phế quản.
Triệu chứng: có cơn khó thở về đêm, nghe phổi có ran rít, ran ngáy, ran ẩm, đờm bọt hồng, Xquang phổi: hình ảnh phổi tim, điều trị lợi tiểu, chống suy tim thì đỡ khó thở.
6.2.3. Các bệnh hiếm gặp khác:
. Histeria thể hen: là một bệnh lý tâm thần.
. Viêm phổi kẽ ở người nuôi chim
. Chít hẹp phế quản do u, tắc nghẽn đường thở trên do viêm hoặc u thanh quản.
7. Điều trị:
7.1. Chống co thắt phế quản: dùng các loại thuốc sau:
- Thuốc thuộc nhóm Methyl xanthin: Theophylin, viên 0,1g uống mỗi lần từ 1-3 viên khi lên cơn; Synthophylin ống 0,24g pha Glucose 20% ´ 20 ml tiêm tĩnh mạch chậm , cứ 2-4 giờ có thể tiêm nhắc lại một lần. Nếu phải dùng từ 2 ống trở lên, thì truyền tĩnh mạch.
- Thuốc kích thích b2 Adrenergic: Salbutamol, Ventolin, Terbutalin, ( Bricanyl ) ...dùng dạng uống, khí dung, tiêm. VD: Ventolin xịt 1-3 nhát / lần khi lên cơn. Hoặc: Salbutamol 0,02g ´ 1-3 viên / lần uống khi nên cơn.
- Thuốc kháng Cholinergic: Ipratropium bromide ( Atrovent ) xịt, hoặc dùng dạng phối hợp với Fenotenol ( Berodual )
-Dự phòng cơn hen về đêm: Theostast,Salmeterol(tác dụng kéo dài 8-12giờ ).
7.2. Chống viêm:
Prednisolon 5mg uống khởi đầu 6 viên / ngày ,sau đó cứ 4 ngày giảm dần 1 viên. Methyl Prednisolon dạng tiêm truyền ( Hydrococtison Hemisucinat 100 mg ) Cortiocid tại chỗ: Becotid, Pulmicort, Sertide dùng dạng xịt hút hoặc khí dung.
7. 3. Nhóm chống dị ứng:
- Zaditen: 1 mg ´ 2v / ngày. Hoặc các thuốc kháng Histamin tổng hợp.
- Sodium Cromoglycat ( Intal ): dạng khí dung xịt 4 lần / ngày. Thường có tác dụng tốt ở trẻ em. Tác dụng dự phòng hen.
7.4. Kháng sinh:
Khi bội nhiễm, nhưng tránh dùng các thuốc dễ gây dị ứng ( Penixilin )
7.5.Khi cấp cứu:
Ngoài các thuốc trên , cần cho thở oxy, long đờm, giảm ho, truyền dịch , trợ tim mạch. Đặc biệt dùng Corticoid liều cao. Nếu cần cho thở máy.
7.6. Các biện pháp điều trị khác:
- Đông y: cây ớt rừng, viên hen TH12 , mật lợn...
- Các biện pháp can thiệp: cấy chỉ Catgut vào huyệt, cắt hạch giao cảm cổ, mổ bóc vỏ cuống phổi ( ít làm )...
theo ykhoavn.net
Read On
0
nhận xét
 1. Biểu hiện lâm sàng
1. Biểu hiện lâm sàng
Viêm khớp dạng thấp là một bệnh tự miễn khá điển hình ở người, dưới dạng viêm mãn tính ở nhiều khớp ngoại biên với biểu hiện khá đặc trưng: sưng, đau khớp, cứng khớp buổi sáng và đối xứng hai bên. Ngoài ra, người bệnh còn có các biểu hiện toàn thân (mệt mỏi, xanh xao, sốt gầy sút…) và tổn thương các cơ quan khác.
Khi có các dấu hiệu lâm sàng nêu trên, người bệnh cần được gửi tới khám bác sĩ chuyên khoa khớp (Rheumatogist) càng sớm càng tốt. Bệnh nhân sẽ được làm các xét nghiệm và thăm dò cần thiết để chẩn đoán xác định, đánh giá tình trạng bệnh, tiên lượng bệnh và chọn lựa một chiến lược điều trị phù hợp để đạt hiệu quả cao nhất.
Các xét nghiệm và thăm dò cần thiết:
- Yếu tố dạng thấp (Rheumatoid Fator – RF) và /hoặc anti-CCP*
* Anti-CCP là một xét nghiệm ELISA, nhằm xác định IgG của một tự kháng thể trong huyết thanh hoặc huyết tương đặc hiệu với peptide được tổng hợp từ gan dạng vòng, cyclic citrullinated peptide – CCP, nó giúp cho chẩn đoán sớm bệnh VKDT – RA (2004)
- Tốc độ máu lắng (ESR) và/hoặc C-Reactive Protein (CRP).
- X quang khớp bị tổn thương (đặc biệt hai bàn tay)
- Đánh giá chức năng khớp.
- Đánh giá sức khỏe chung và khả năng làm việc của người bệnh.
2. Sinh bệnh học
Nguyên nhân của bệnh hiện còn chưa rõ, tuy nhiên bệnh được coi như là một bệnh tự miễn khá quan trọng và điển hình ở người. Nhiều bằng chứng cho thấy vai trò quan trọng của các đáp ứng miễn dịch cả dịch thể và miễn dịch qua trung gian tế bào, của các cytokines (Interleukine 1, TNF α), của các tế bào T, của yếu tố cơ địa (tuổi, giới, HLA), của yếu tố tăng trưởng nội sinh… trong cơ chế bệnh sinh khá phức tạp của bệnh. Để việc điều trị có hiệu quả cần phải nhắm vào một hay nhiều mắt xích cụ thể trong cơ chế bệnh sinh để cắt đứt hoặc khống chế vòng xoắn bệnh lý phức tạp của bệnh.


3. Tiêu chuẩn chẩn đoán
Cho đến nay cả thế giới còn sử dụng tiêu chuẩn chẩn đoán lâm sàng bệnh Viêm khớp dạng thấp của ACR 1987 (American College of Rheumatology).
1. Cứng khớp buổi sáng (Morning siffness).
2. Viêm khớp/Sưng phần mềm (Arthritis/Soft tissue swelling) ở ít nhất 3 nhóm (trong số 14 nhóm khớp: khớp ngón gần bàn tay, khớp bàn ngón, khớp cổ tay, khớp khuỷu, khớp gối, khớp cổ chân, khớp bàn ngón chân 2 bên).
3. Viêm (Arthritis) các khớp ở tay: khớp ngón gần, khớp bàn ngón, khớp cổ tay.
4. Đối xứng (Symmetrical arthritis)
5. Nốt thấp (Rheumatic Nodules).
6. Tăng nồng độ yếu tố dạng thấp (Rheumatoid factor) trong huyết thanh *
7. Những biến đổi đặc trưng của bệnh trên X quang (Characteristic radiographic): vôi hình dải/sói mòn/khuyết xương ở bàn tay, bàn chân/hẹp khe khớp/dính khớp…

4. Dịch tễ học
Tỷ lệ mắc bệnh chung (Prevalence): 0,5 dân số người lớn.
Số người mới mắc bệnh hàng năm (Incidence): 25 – 30 người/100.000 dân/năm.
Khoảng 50% bệnh nhân bị ảnh hưởng chức năng nặng nề và bị giảm tuổi thọ
Bệnh gặp ở mọi lứa tuổi, nhiều nhất là tuổi 30 – 60.
Bệnh thường gặp ở nữ, tỷ lệ nữ/nam: 3/1
5. Tiên lượng
- Diễn tiến của bệnh rất khác nhau giữa các bệnh nhân.
- Sau khi khởi bệnh 10 năm: 10 – 15% bệnh nhân bị tàn phế, phải cần đến sự trợ giúp của người khác (Giai đoạn III & IV theo Steinbrocker).
- Tỷ lệ tử vong tăng ở những bệnh nhân sớm bị suy giảm chức năng vận động.
- Các yếu tố làm tăng tỷ lệ tử vong ở bệnh nhân Viêm khớp dạng thấp gồm:
+ Bệnh lý tim mạch
+ Nhiễm trùng
+ Loãng xương
+ Các bệnh liên quan đến các thuốc kháng viêm Steroid và NSAIDs.
- Khả năng làm việc giảm, đặc biệt khi người bệnh trên 50 tuổi, lao động nặng.
- Tỷ lệ có các thay đổi đặc trưng của bệnh Viêm khớp dạng thấp trên X quang:
+ Sau khởi bệnh 2 năm: khoảng 50%
+ Sau khởi bệnh 5 năm: khoảng 80%.

1. Các điều trị không dùng thuốc:
- Giáo dục sức khỏe
- Tập luyện, chế độ ăn uống giầu vitamin và khoáng chất
- Duy trì vận động thường xuyên.
2. Nhóm Thấp khớp (Rheumatology team) gồm:
- Thầy thuốc gia đình và/hoặc Bác sĩ đa khoa khu vực
- Bác sĩ chuyên khoa khớp
- Điều dưỡng hoặc kỹ thuật viên vật lý trị liệu, phục hồi chức năng, y tế cộng đồng.
- Bệnh nhân và thân nhân bệnh nhân.
Có vai trò hướng dẫn, động viên, giúp đỡ và tạo điều kiện thuận lợi để người bệnh có một chế độ điều trị đúng nhất, đầy đủ nhất.
3. Các chiến lược thuốc điều trị bệnh VKDT (Strategies of drug treatment).
3.1. Lựa chọn đầu tiên (trong lúc chờ đợi chẩn đoán xác định của bác sĩ chuyên khoa khớp).
- Thuốc kháng viêm không có Steroid (NSAID)
- Và/hoặc thuốc giảm đau đơn thuần
- Tránh sử dụng Corticosteroid toàn thân vì: Gây khó khăn cho chẩn đoán và gây lệ thuộc thuốc (Cortico-dependent)

3.2. Khám chuyên khoa khớp:
. Khi chưa có chẩn đoán xác định: Bệnh nhân được theo dõi, điều trị triệu chứng bằng thuốc kháng viêm không có Steroid (NSAID) và làm tiếp chẩn đoán xác định.
. Khi chẩn đoán xác định Viêm khớp dạng thấp:
- Sử dụng thuốc chống thấp khớp thay đổi được bệnh (Disease Modifying AntiRheumatic Drugs – DMARD) phù hợp với mức độ bệnh, thể trạng bệnh nhân, hoàn cảnh kinh tế…
- Phối hợp điều trị triệu chứng lúc đầu (khi các thuốc DMARD chưa có tác dụng) bằng một thuốc kháng viêm NSAID hoặc Corticosteroid toàn thân (nếu biểu hiện viêm nặng nề và/hoặc không kiểm soát được bằng NSAID).
Liều lượng, thời gian sử dụng, tương tác khi phối hợp thuốc kháng viêm phải được kiểm soát chặt chẽ, giảm liều và ngưng càng sớm càng tốt để tránh các tác dụng phụ khi dùng dài ngày (Loãng xương, nhiễm trùng, bệnh tim mạch, suy thận, viêm loét đường tiêu hóa, phụ thuộc corticosteroid…)
- Dùng Corticosteroid tại chỗ (khi có chỉ định) là một điều trị hỗ trợ tốt, có thể sử dụng để tránh hoặc giảm bớt việc dùng Corticosteroid toàn thân.
. Chọn lựa một thuốc chống thay đổi được bệnh (Disease Modifying Anti Rheumatic Drugs – DMRD) phù hợp:
- Bệnh nhân không có các yếu tố tiên lượng nặng, các thuốc được chọn là:
Sulfasalazine hoặc Hydroxychloroquine hoặc Methotrexate.
- Bệnh nhân có các yếu tố tiên lượng nặng (Sớm bị ảnh hưởng chức năng vận động, tổn thương lan rộng nhiều khớp, hoạt tính bệnh vừa hoặc cao, yếu tố dạng thấp dương tính…, các thuốc được chọn đầu tiên nên là Methotrexate. Các thuốc khác có thể chọn là: Sulfasalazine hoặc Cyclosprine.
- Bệnh nhân không đủ tiêu chuẩn chẩn đoán Viêm khớp dạng thấp (Undifferentiated rheumatoid arthritis) cần được theo dõi chặt chẽ và việc dùng nhóm DMARD cần được cân nhắc và kiểm soát kỹ.
- Bệnh nhân có các biểu hiện ngoài khớp nặng nề và hệ thống cần có chỉ định dùng các thuốc Cyclophosphamide, Azathioprine… khi các điều trị bằng nhóm DMARD thất bại. Những trường hợp tổn thương hệ thống đe dọa tính mạng, thuốc có thể được sử dụng liều cao, đường tĩnh mạch (Intravenous pulse therapy).
. Điều trị triệu chứng (kháng viêm, giảm đau, giảm cứng khớp) trong giai đoạn đầu của điều trị, trong khi chờ đợi các thuốc DMAD có tác dụng (3 đến 6 tháng đầu) hoặc trong các đợt tiến triển (nếu có) của bệnh.
- Corticosterolid toàn thân nếu có biểu hiện viêm nặng nề và/hoặc không kiểm soát được bằng các thuốc kháng viêm không phải Steroid (NSAID).
Liều lượng 20 mg/hàng ngày, đường uống (Đôi khi phải dùng liều cao hơn, đường chích)
Giảm liều dần khi biểu hiện viêm được khống chế và ngưng càng sớm càng tốt để tránh các tác dụng phụ khi dùng dài ngày.
- Hoặc Corticosteroid tại chỗ, khi có chỉ định (tổn thương viêm khu trú ở một hoặc rất ít khớp, đã chắc chắn loại trừ các viêm khớp do vi trùng) là một điều trị hỗ trợ tốt, hiệu quả, giảm hoặc tránh bớt việc dùng Corticosteroid toàn thân.
- Hoặc một thuốc kháng viêm không steroid (NSAID). Ưu tiên nhóm COXIBs vì không hoặc ít có các tương tác bất lợi với các nhóm DMARD, đặc biệt Methotrexate.
. Điều trị một số nhóm bệnh nhân có nguy cơ (Risk – groups).
- Bệnh nhân có thai
* NSAID: Tránh sử dụng trong 3 tháng cuối của thai kỳ.
* Corticosteroid: có thể dùng trong suốt thai kỳ (nếu cần) nhưng chỉ dùng Prednisone, Prednisolone, Methylprednisolone.
* DMARD:
Có thể dùng nếu cần: Sulfasalazine, Hydroxycholoroquine, Cyclosporine.
Chống chỉ định:
Methatrexate (ngưng ít nhất 1 tháng trước khi có ý định có thai)
Cyclophosphamide (ngưng ít nhất 3 tháng trước khi có ý định có thai)
- Bệnh nhân đang cho con bú
* NSAID: có thể dùng Ibuprofen
* Corticosteroid: dùng liều thấp dưới 20 mg hàng ngày
* DMARD: Có thể sử dụng Hydroxychloroquine
Dùng nhưng thận trọng: Sulfasalazine
Chống chỉ định: tất cả các thuốc khác.
- Bệnh nhân có tuổi cần theo dõi sát và lưu ý các bệnh liên quan tới tuổi (chức năng gan, thận tim và huyết áp), tương tác thuốc, các tác dụng phụ của thuốc…
* NSAID: dùng liều thấp nhất có hiệu quả, chọn thuốc ít tác dụng phụ (ví dụ ức chế chọn lọc COX 2), dùng thêm thuốc giảm đau đơn thuần khi cần thiết.
* Corticosteroid: dùng liều thấp nhất có hiệu quả, dùng tại chỗ nếu có chỉ định, dùng thêm Calcium, Vitamin D, Calcitriol (Rocaltrol) để phòng ngừa loãng xương.
* DMARD: Sylfasalazine, Hydroxychloroquine và Methotrexate là các thuốc được chọn lựa.

- Bệnh nhi (Viêm khớp dạng thấp trẻ em – Juvennile Rheumatoid Arthritis)
* NSAID: Ibuprofen hoặc Nimesulide.
Có thể dùng thêm Paracetamol để tăng tác dụng giảm đau và hạ sốt.
* Corticosteroid: (Prednisone, Prednisolone, Methylprednisolone).
Liều 1,5 – 2 mg/kg/ngày khi có những biểu hiện viêm nặng nề, khó khống chế.
Thuốc cần nhanh chóng được giảm liều khi hiện tượng viêm được khống chế, thường được dùng “bắc cầu” trong lúc chờ đợi tác dụng của một thuốc DMARD.
Corticosteroid tại chỗ rất hiệu quả trong các thể viêm một hoặc rất ít khớp.
* DMARD: Methotrexate, Sunfasalazine Hydroxychloroquine.
* Globulin miễn dịch, liều cao, đường tĩnh mạch.
* Các thuốc ức chế miễn dịch dùng trong thể toàn thân nặng, đe dọa tính mạng.
Ví dụ: Methylprednisolone và Cyclophosphamide liều cao tĩnh mạch
Kết hợp Methotrexate đường uống.
. Điều trị phối hợp các DMARD được chỉ định khi một thuốc chưa đạt hiệu quả mong muốn. Các cách phối hợp:
- Methotrexate + Sunfasalazine
- Methotrexate + Hydroxychloroquine
- Methotrexate + Sunfasalazine + Hydroxychloroquine
- Methotrexate + Cyclosporine
- Methotrexate + Leflunomide
- Methotrexate + Mycophenolate Mofetil
- Methotrexate + anti TNF α hoặc anti IL 1.
Các phối hợp trên đều có thể kèm thêm Prednisolone (Prednisone hoặc Methylprednisolone) với liều dưới 7 mg/hàng ngày (nếu cần).
Những năm gần đây, đã có những hiểu biết sâu hơn về đáp ứng viêm và cơ chế hủy hoại tổ chức của bệnh VKDT. Tuy nhiên, nguyên nhân của bệnh, yếu tố khởi phát và duy trì sự tồn tại lâu dài của bệnh vẫn còn là ẩn số.
Các kỹ thuật phân tử gần đây đã đặt ra khả năng có thể xác định các tập hợp tế bào (cell subsets), các dấu ấn bề mặt tế bào (cell surface markers), các sản phẩm tế bào (cell products)… tham gia vào đáp ứng viêm qua cơ chế miễn dịch liên quan đến bệnh VKDT. Các hiểu biết về cơ chế bệnh sinh của bệnh VKDT tuy còn chưa thật đầy đủ nhưng đã cung cấp khả năng tối ưu cho việc sử dụng các trị liệu đặc hiệu hơn, nhắm vào các đích đặc hiệu của các đáp ứng miễn dịch.
Các điều trị mới để chống hoặc làm chậm sự hủy hoại xương và sụn đều phải dựa trên cơ sở về cơ chế của các tổn thương này cũng như một cách nhìn lạc quan về hiệu quả của các chiến dịch phòng ngừa.
Một số cặp allenes của phức hợp hòa hợp tổ chức chủ yếu (Major histocopatibility complex – MHC) như HLA-DRI và HLA-DR4 là cơ sở ban đầu dẫn đến bệnh VKDT các phân tử trong các tế bào mang kháng nguyên tương ứng với chúng (tế bào B, tế bào có đuôi gai (dendritic cells), đại thực bào hóa) đều biểu hiện các kháng nguyên peptides đối với các tế bào T.
Các tế bào viêm trong đó có tế bào T đi vào màng hoạt dịch thông qua lớp nội mạc trong của các mạch máu nhỏ, việc di chuyển này sẽ thuận tiện nhờ sức ép của các phân tử kết dính (leukocyte function-associated antigen-1-LFF-1) và phân tử kết dính giữa các tế bào 1 (intercellular adhesion molecule-1-ICAM-1).
Nitric oxide (NO) được sản xuất bởi mọi loại tế bào sau khi kích thích bằng các cytokines như interleukin 1 (IL-1), yếu tố hoại tử u (tumor necrosis factor α –TNF α), interferon γ (IFN γ). Nitric oxide làm tăng hoạt tính của các men Cyclo-oxydase 1 và 2 (COX 1 & COX 2) dẫn đến việc tăng sản xuất các Prostaglandins (PG). Nitric oxide cũng làm tăng sản xuất các gốc oxy tự do (Free hydroxyl radicals) và gây các tác động xấu tới chức năng của tế bào sụn trong bệnh VKDT.
Chúng hoạt hóa men tiêu metalloprotein (metalloproteases), đảo lộn sự tổng hợp bình thường của các proteoglycans và collagen II, ức chế sản xuất prostaglandin E2, tăng sự chết tự nhiên của tế bào (apoptosis), mất điều chỉnh các chất ức chế thụ thể Interleukin 1 (IL-1 Ra).
2.Tăng sinh tế bào hoạt dịch với việc sản xuất các men tiêu netalloprotein cơ bản (Matrix Metalloproteases-MMPs).
3.Hình thành các mạch máu mới (Neovascularisation) bởi các đại thực bào (macrophages) và các yếu tố tăng trưởng, các cytokines, các hóa chất ứng động… có nguồn gốc từ fibroblast.
4.Hình thành các pannus, một tổ chức mạch máu tân tạo, lấn sâu vào bề mặt sụn khớp và xương thông qua các phân tử kết dính.
- Các kháng thể đơn dòng chống CD4 (Anti CD4, Monoclonal Antibodies-Mabs)
- Các kháng thể đơn dòng chống CD25 hay thụ thể của IL-2 (Anti CD25, Monoclonal Antibodies-Mabs).
- Các Vắc-xin với các thụ thể của tế bào lympho T (T Cell Recepters-TCRs).
- Các Vắc-xin với các tế bào lympho T bệnh lý tự thân.
2. Hướng vào các kháng nguyên của phức hợp hòa hợp tổ chức chủ yếu (Major histocopatibility complex-MHC) bằng vắc-xin với các peptides HLADR4 và HLADR1.
3. Hướng vào các Cytokine và Yếu tố hoại tử u (Tumor Necrosis Factor α)
- Ức chế Interleukine 1 (IL-1) nhằm mục đích trung hòa và làm bất hoạt các IL1.
+ Chất ức chế thụ thể Interukin 1 người tái tổ hợp (Recombinant human IL-1 Receptor Antagonist – IL-1 Ra). Sản phẩm: Anakinra (Kineret) 2001.
+ Ức chế các thụ thể Interleukin 1 hòa tan của người tái tổ hợp (Recombinant human IL-1 R1 – 1L-1 R1).
- Ức chế Yếu tố hoại tử μ α (TNFα) bằng:
+ Các kháng thể đơn dòng kháng TNFα (Anti TNFα Monoclonal Antibodies-Mab).
+ Hỗn hợp giữa protein và thụ thể của TNF (TNF receptor fusion protein).
+ Hỗn hợp giữa thụ thể TNF R55 với Globulin miễn dịch G1 (TNF R55 – IgG1),
+ Kháng thụ thể TNF hòa tan của người tái tổ hợp.
Các sản phẩm đã có mặt trên thị trường
Etanercept (Enbret-Wyeth) 1998
Infliximab (Remicade) 1999
Abatacept (BMS) 2000.
Adalimummab (Humira – Abbott) 2000.
- Ribozome phản ứng với mRNA của TNFα để phá hủy tế bào TNFα trong tế bào.
- Sử dụng các Cytokines và các chất kháng Cytokines.
+ Interleukin 10 (IL-10) hạn chế tác dụng gây thoái biến chứng sụn của các tế bào đơn nhân (được gọi Interleukin kháng viêm), trong khi IL-4 lại làm tăng tác dụng này.
+ Interleukin 4(IL-4) có thể ức chế men COX 2mRNA, ức chế sự sản xuất các Cytokine viêm IL-1β, IL-6, IL-8 và Prostaglandin E2 từ các tế bào hoạt dịch.
+ Interleukin 13 để ức chế sản xuất các Cytokines tiền viêm.
- Interferon với các tác dụng chống virus, chống tăng sinh, chống viêm.
4. Hướng vào các phân tử kết dính (Adhesion molecules)
Dùng kháng thể đơn dòng chống phân tử kết dính 1 giữa các tế bào (Anti Intercellular Adhesion molecele 1 Monoclonal Antibodies-ICAM Mab) để ngăn chặn sự tràn các tế bào viêm vào tổ chức khớp và làm giảm các đáp ứng viêm.
5. Cấy ghép các tế bào gốc máu tự thân (Autologous hematopoietic stem cell transplantation – ASCT) nhằm thay đổi các yếu tố di truyền của bệnh.
6. Các liệu pháp điều trị Gen với mục đích tăng sản xuất các phân tử kháng viêm ngay tại chỗ có phản ứng viêm như màng hoạt dịch. Các phân tử này cũng là các phân tử ức chế miễn dịch như IL-1Ra, sTNFR, sIL-1R, IL-10, IL-4, IL-13.
7. Phong bế chức năng tác động
8. Ức chế các men tiêu metalloprotein cơ bản (Matrix Metalloproteinases – MMPs) bằng Retinods và các dẫn xuất của Tetracycline (Doxycycline, Minocycline)
9. Các nguyên lý điều trị mới nhằm cải thiện hoạt động của tế bào
- Cản trở hoạt động của tế bào T thông qua tương tác giữa phân tử B7 và phân tử CD28 (B7/CD28 interaction).
- Ức chế chức năng của tế bào T bằng cách ngăn cản sự kết hợp giữa phân tử CD28 và phân tử B7 trong các tế bào hiển thị kháng nguyên (antigen-presenting cells-APC) bởi cấu trúc MuCTLA-4Ig (MuCTLA-4Ig construct).
- Dùng kháng gp-39 MAb (Anti gp-39 MAb) để ức chế miễn dịch bằng cách chống sự tương tác giữa gp-39 với CD40.
- Giảm quá trình chết tự nhiên của tế bào (Programmed cell death/apoptosis) trong các khớp viêm.
10. Các biện pháp không sinh học mới có nhiều triển vọng:
- Cyclosporine: ức chế chức năng của Lympho T.
- Rapamycin: ức chế chức năng của Lympho T và Lympho B.
- Leflunomide: ức chế chức năng của nhiều loại tế bào do ức chế tổng hợp pyrimidine.
Các thuốc này đều ảnh hưởng mạnh đến các đáp ứng miễn dịch nên sẽ có hiệu quả tốt nhất khi sử dụng sớm, có thể kết hợp với các thuốc DMARD để tăng hiệu lực điều trị bệnh VKDT trong tương lai.
- Mycophenolate Mofetil ức chế chức năng của Lympho T và B do ức chế men Inosine monophosphate dehydrogenase, có vị trí trung tâm trong tổng hợp purines.
- Thailidomide ức chế mRNA của TNFα vì thế có thể có tác dụng trong các bệnh tự miễn như VKDT.
- Reumacon (CPH-82) là một glycoside bán tổng hợp và dẫn chất của podophyllum, đang được đánh giá lâm sàng trong các thử nghiệm so sánh với Placebo và Auranofin trong điều trị VKDT.
- Các thuốc kháng viêm mới: ức chế chọn lọc men COX2, các thuốc kháng viêm mới (các thuốc kháng viêm cổ điển được thay đổi cách bào chế, kết hợp thay đổi cách hấp thu… để giảm bớt các tác dụng phụ).
KẾT LUẬN
Dự đoán các phương thức điều trị tương lai cho một bệnh còn chưa hoàn toàn biết rõ nguyên nhân và cơ chế sinh bệnh như bệnh VKDT không phải là một việc dễ dàng. Tuy nhiên việc sử dụng thuốc chống thấp khớp cải thiện bệnh (DMARD) cổ điển (đơn độc hoặc phối hợp với nhau) hoặc phối hợp với các thuốc mới như Cyclosporine, Mycophenolate Mofetil, Leflunomide… đã trở thành những điều trị chủ yếu cho bệnh VKDT.
Những năm gần đây, những biện pháp điều trị sinh học kháng lại yếu tố hoại tử u α (TNFα), kháng IL 1… đã được đưa vào điều trị với kết quả đáng khích lệ. Các thuốc này, hoặc dùng đơn độc hoặc kết hợp với Methotrexate sẽ rất hiệu quả với bệnh VKDT, tuy nhiên việc kết hợp này làm tăng chi phí điều trị rất nhiều và có thể làm tăng nguy cơ nhiễm trùng nặng nên cần rất thận trọng khi chỉ định và người bệnh càng cần được theo dõi sát…
Read On
0
nhận xét

Bệnh phổi tắc nghẽn mạn tính
 1. Định nghĩa:
1. Định nghĩa:Bệnh phổi tắc nghẽn mạn tính ( BPTNMT : Chronic obstructive pulmonary disease-COPD ) là một bệnh có đặc điểm tắc nghẽn lưu lượng khí thở ra thường xuyên bị hạn chế không hồi phục hoặc chỉ hồi phục một phần, tiến triển, thường có tăng phản ứng đường thở, do viêm phế quản mạn tính và khí phế thũng gây ra
Có thể coi BPTNMT là một loại bệnh do biến chứng của viêm phế quản mạn tính, khí phế thũng và hen phế quản ở mức độ không hồi phục. Cần được coi là loại bệnh mạn tính nặng, để có biện pháp phòng và điều trị sớm. Chẩn đoán BPTNMT khi có tắc nghẽn đường thở cố định do viêm phế quản mạn tính và khí phế thũng gây ra, hen phế quản có tắc nghẽn đường thở cố định không hồi phục cũng gọi là BPTNMT .
2. Dịch tễ của bệnh phổi tắc nghẽn mạn tính:
Bệnh phổi tắc nghẽn mạn tính là một bệnh phổ biến trên thế giới. Ở Mỹ ( 1995 ) có khoảng 14 triệu người mắc bệnh phổi tắc nghẽn mạn tính với tỷ lệ dao động từ 4-6% ở nam và 1-3% ở nữ giới da trắng tuổi trưởng thành. Ở Châu Âu, chỉ số lưu hành của bệnh phổi tắc nghẽn mạn tính từ 23-41% ở những người nghiện thuốc lá , tỷ lệ nam/ nữ là 10/1.
Bệnh phổi tắc nghẽn mạn tính gây tử vong đứng hàng thứ 5 trong các nguyên nhân gây tử vong trên thế giới. Tại Pháp tử vong do bệnh phổi tắc nghẽn mạn tính là 20.000 người / năm.

Chủ yếu gặp 2 thể của BPTNMT:
*Thể thổi hồng (Typ PP Pink Puffer ) : khí phế thũng chiếm ưu thế, có đặc điểm: người gầy, khó thở là chủ yếu, ít ho khạc đờm, ít bị nhiễm khuẩn phế quản, tâm phế mạn xuất hiện muộn ( thường bị ở giai đoạn cuối )
phù không rõ, ngực hình thùng, rút lõm cơ ức đòn chũm, gõ vang, phổi rì rào phế nang giảm.
Đo thông khí phổi, khí cặn tăng rõ, RV/ TLC tăng.
Khí máu bình thường, chỉ giảm PaO2 nhẹ.
Xquang: căng giãn phổi, tim hình giọt nước.

*Thể xanh phị( Typ BB Blue bloatter ) : viêm phế quản mạn tính chiếm ưu thế thường ở người béo bệu, tím tái, ho khạc đờm nhiều năm rồi mới khó thở, hay có nhiễm khuẩn phế quản, hay gặp những đợt suy hô hấp, tâm phế mạn xuất hiện sớm: phù mắt cá chân, gan to, tĩnh mạch cổ nổi, hay kèm theo hội chứng ngừng thở tắc nghẽn khi ngủ.
Xquang: hình ảnh phổi bẩn, bóng tâm thất phải rộng.
Đo khí máu: giảm PaO2, thường kèm theo tăng PaCO2, tăng hồng cầu và Hematocrit.
* Cần chú ý rằng:
- Khó thở trước rồi sau mới ho, khạc đờm ít là khí phế thũng chiếm ưu thế .
- Ho khạc đờm trước rồi sau mới khó thở, hay có đợt bội nhiễm phế quản, suy hô hấp, tâm phế mạn là viêm phế quản mạn tính tắc nghẽn chiếm ưu thế

4. Chẩn đoán:
4.1 . Chẩn đoán xác định:
- Bệnh nhân trên 40 tuổi, thường là nam giới, tiền sử hút thuốc lâu năm.
+ Ho và khạc đờm, khó thở trên 2 năm.
+ Tiền sử hay có đợt nhiễm khuẩn hô hấp cấp tính.
+ Xquang phổi: có thể có hội chứng phế quản, khí phế thũng.
+ Đo thông khí phổi: tắc nghẽn lưu lượng thở không hồi phục ( FEV1 dưới 80% số lý thuyết, test hồi phục phế quản âm tính ).

4.2. Chẩn đoán phân biệt :
- Hen phế quản: khó thở từng cơn tái diễn, cơn khó thở tự khỏi hoặc hết sau khi dùng thuốc giãn phế quản, đo thông khí phổi có rối loạn tắc nghẽn hồi phục test hồi phục phế quản ( + ).
- Ngoài ra, cần chẩn đoán phân biệt BPTNMT với: tắc nghẽn đường thở trên, thoái hoá nhầy nhớt và viêm tiểu phế quản tận cùng.
5. Dự phòng và điều trị :
5.1. Phòng bệnh:
- Cần bỏ thuốc lá, có thể dùng các biện pháp hỗ trợ bỏ thuốc.
- Tăng cường chế độ dinh dưỡng: dùng các Vitamin A,C, E,(chống oxy hoá )
- Cố gắng giảm ô nhiễm không khí ở nơi làm việc và nơi sống.
5.2. Điều trị:
* Trong đợt bùng phát:
- Chống nhiễm khuẩn phế quản khi có dấu hiệu nhiễm khuẩn, có thể dùng kháng sinh nhóm Cephalosporin kết hợp với Gentamyxin từ 10-14 ngày.
- Thuốc giãn nở phế quản: dùng thuốc kháng Cholinergic ( Atrovent ): cứ 4-6 giờ khí dung hoặc xịt hít 1 lần. Nếu nặng có thể tiêm Diaphylin tĩnh mạch + Cocticoid đường tiêm, uống, khí dung ( Pulmicort )
- Long đờm, vỗ rung.
-Thở oxy: lưu lượng 2lít / phút, để duy trì SaO2 ³90%, PaO2 ³ 60mmHg. Nếu có suy hô hấp nặng, bệnh nhân rối loạn ý thức, tím tái, toan hô hấp mất bù cần phải thở máy.
- Nếu có tâm phế mạn: điều trị suy tim. kết hợp.
* Các biện pháp khác:
- Liệu pháp a1 antitrypsin: khi bệnh nhân thiếu a1 antitrypsin, thuốc kháng Protease tổng hợp ( Prolastin ) tác dụng ức chế Elastase bạch cầu.
- Điều trị phẫu thuật: ghép phổi, phẫu thuật cắt bỏ bóng khí thũng, phẫu thuật giảm thể tích phổi. Là những biện pháp được một số nơi áp dụng.
Chẩn đoán lao phổi
 1. Đại cương:
1. Đại cương:- Việc chẩn đoán quyết định bệnh lao, hiện nay vẫn phải dựa vào những bằng chứng xác định sự có mặt của trực khuẩn lao ( BK ) ở nơi tổn thương, bằng cắc kỹ thuật nuôi cấy hoặc mô bệnh.
- Không có triệu chứng lâm sàng và Xquang đặc thù cho lao phổi, vì nhiều bệnh khác cũng có những triệu chứng như vậy.
- Tìm thấy tổ chức hoại tử bã đậu ở giải phẫu bệnh lý tổn thương, cũng chưa thể khẳng định là lao, vì nó còn gặp trong các bệnh u hạt ( Sacôiđôzơ, gôm giang mai, nấm , bụi phổi Beryl, Mycobacteria không điển hình... )
- Đã từ lâu người ta mong muốn có huyết thanh chẩn đoán đặc hiệu. Năm 1979 Arif L.A. và cộng sự nghiên cứu thấy những người có HLA - DR2 , HLA-BW 15(+) tính thì tỷ lệ mắc lao gấp 8 lần người (-) tính.
- Các phương pháp chẩn đoán lao phổi gồm: lâm sàng, Xquang , vi sinh học, phản ứng mantoux và BCG, nội soi, mô bệnh, tế bào học, các xét nghiệm máu và dịch màng phổi, điều trị thử để chẩn đoán. Tuỳ theo điều kiện và hoàn cảnh mà áp dụng tổng hợp các biện pháp chẩn đoán lao phổi
2. Các phương pháp chẩn đoán lao phổi:
2.1. Chẩn đoán lâm sàng: tuy chỉ cho hướng chẩn đoán, nhưng nó là phương pháp rất cần thiết, đặc biệt ở tuyến y tế cơ sở

Cần tìm hiểu các yếu tố nguy cơ của lao phổi: tiếp xúc với bệnh lao, bị mắc các bệnh : đái tháo đường, tràn dịch màng phổi, dùng Corticoid kéo dài, chấn thương ngực, sức ép, tiêm chích ma tuý, mổ cắt dạ dầy, viêm đại tràng mạn...
2.1.2. Bệnh sử:
- Khai thác các triệu chứng toàn thân gợi ý một hội chứng nhiễm độc lao: mệt mỏi, ăn kém, mất ngủ, sút cân, sốt chiều , mồ hôi trộm. Tuy nhiên các triệu chứng này không đặc hiệu vì nó còn gặp trong nhiều bệnh khác .
- Chú ý các triệu chứng cơ năng như: ho kéo dài trên 2 tuần mà điều trị kháng sinh không kết quả. Ho máu tuỳ mức độ, máu tươi hoặc máu cục, nhưng thường có đuôi khái huyết. Có thể ho đờm màu xanh, màu vàng hoặc như chất bã đậu. Đau ngực vùng đỉnh phổi. Khó thở khi bệnh nặng. Nhưng có thể không có triệu chứng gì, do bệnh nhân không để ý, hoặc bị che lấp bởi các triệu chứng của các bộ phận khác cũng bị tổn thương.
- Triệu chứng thực thể: trong lao phổi 92% tổn thương khu trú vùng đỉnh phổi, do đó các dấu hiệu khám được ở vùng đỉnh phổi có giá trị gợi ý lao phổi. Cần lưu ý một số hội chứng đông đặc điển hình hoặc không điển hình, hay hôị chứng hang khu trú ở vùng đỉnh phổi. Nhưng các triệu chứng thực thể thường nghèo nàn, đối lập với diện tích tổn thương trên Xquang. Có thể khám phổi không có triệu chứng thực thể gì, điều này chiếm 12 -30% các lao phổi.
2.2. Chẩn đoán Xquang:
- Xquang là biện pháp không thể thiếu trong chẩn đoán lao phổi. Tuy nó không phải là biện pháp chính xác nhưng nó có giá trị gợi ý và cho hướng chẩn đoán lao phổi.
- Những dấu hiệu tổn thương sau đây gợi ý lao phổi:
. Tốn thương nốt: hạt kê ( đường kính dưới 2mm ), nốt nhỏ ( 2-5 mm ), nốt lớn ( 5- dưới 10 mm ).
. Tốn thương thâm nhiễm: các nôt qui tụ thành đám từ 10 mm trở nên, có thể chiếm cả thuỳ hoặc nhiều thuỳ phổi.
. Tổn thương hang: hang nhỏ ( đường kính dưới 2 cm ) , hang lớn ( ³ 4 cm ) , hang khổng lồ ( ³ 6 cm ) trong lao phổi thường gặp tổn thương hang.
. Tổn thương xơ: trong tổn thương lao thường có xơ hoá. Cần tìm dấu hiệu kéo rốn phổi, co kéo rãnh liên thuỳ bé, cơ hoành, khí quản các khoảng gian sườn hoặc dầy dính màng phổi. Là những dấu hiệu nói lên tiến triển mạn tính của bệnh.
. Vôi hoá: gặp trong các lao cũ và mạn tính, hoặc di chứng lao ổn định.
TUBERCULOSE PULMONAIRE :
1) Deux clichés du haut :
- À gauche : RADIOGRAPHIE THORACIQUE DE FACE + dans le coins en bas à droite TOMODENSITOMÉTRIE THORACIQUE (reconstruction frontale)
Infiltration du lobe supérieur droit avec hyperclarté circonscrite à paroi épaisse : caverne
- À droite : RADIOGRAPHIE THORACIQUE : TUBERCULOSE avec pachypleurite (épaississement de la plèvre)
2) Cliché du bas :
TOMODENSITOMÉTRIE THORACIQUE avec pachypleurite

EMPHYSÈME PULMONAIRE
TOMODENSITOMÉTRIE (reconstruction MIP)
TOMODENSITOMÉTRIE (reconstruction MIP)

ASBESTOSE Plaque pleurale
TOMODENSITOMÉTRIE THORACIQUE
TOMODENSITOMÉTRIE THORACIQUE


EMBOLIE PULMONAIRE
TOMODENSITOMÉTRIE THORACIQUE
TOMODENSITOMÉTRIE THORACIQUE

FIBROSE PULMONAIRE
RADIOGRAPHIE THORACIQUE DE FACE
RADIOGRAPHIE THORACIQUE DE FACE

TUMEURS DU POUMON
RADIOGRAPHIE THORACIQUE DE FACE
Opacités arrondies multiples (lâcher de ballons)
RADIOGRAPHIE THORACIQUE DE FACE
Opacités arrondies multiples (lâcher de ballons)

PNEUMOCYSTOSE PULMONAIRE
TOMODENSITOMÉTRIE thoracique (coupe axiale, fenêtre pulmonaire, sans injection)
Infiltration du parenchyme en "verre dépoli"

ASPERGILLOSE INVASIVE PULMONAIRE
TOMODENSITOMÉTRIE thoracique (coupe axiale, fenêtre pulmonaire, sans injection)
Opacité nodulaire parenchymateuse pulmonaire avec halo de verre dépoli (+ nécrose excavée)
TOMODENSITOMÉTRIE thoracique (coupe axiale, fenêtre pulmonaire, sans injection)
Opacité nodulaire parenchymateuse pulmonaire avec halo de verre dépoli (+ nécrose excavée)
Các tổn thương trên có thể phối hợp với nhau và thường khu trú ở đỉnh phổi hoặc các phân thuỳ đỉnh của thuỳ dưới ( phân thuỳ VI ), với đặc điểm lan tràn theo 3 đường: đường máu và bạch huyết ( từ đỉnh phổi này lan sang đỉnh phổi kia ), đường phế quản ( lan tràn chéo từ đỉnh phổi bên này sang đáy phổi bên kia ), đường tiếp cận ( sang các phân thuỳ khác hoặc màng phổi ).
- Những kỹ thuật Xquang thường áp dụng trong chẩn đoán lao:
+ Chiếu điện ( ngày nay ít sử dụng ): lợi ích của chiếu điện là quan sát tổn thương khi phổi đang hoạt động, nhằm xác định vị trí tổn thương có thể chẩn đoán nhanh và kiểm tra hàng loạt người một lúc giúp cho phát hiện lao ở tuyến cơ sở. Nhưng chiếu điện dễ bỏ sót các tổn thương nhỏ như: lao huỵêt, lao kê và lao thâm nhiễm diện hẹp.
+ Chụp Xquang chuẩn ( bệnh nhân đứng cách xa bóng Roenghen 1,8m ) tư thế thẳng và nghiêng phải hoặc nghiêng trái. Dựa vào phim thẳng và nghiêng có thể xác định được vị trí và tính chất tổn thương ( hang, u lao, thâm nhiễm ). Đây là kỹ thuật thường được áp dụng trong chẩn đoán lao phổi.
+ Chụp cắt lớp ( Tomographie ) để phát hiện hoặc xác định các u hoặc hang mà phim chuẩn thẳng nghiêng không thấy rõ. Nhất là để kiểm tra lần cuối sau đợt điều trị lao phổi, mà nghi ngờ vẫn còn hang. Có thể cắt được các lớp từ 0,5-1cm, từ sau ra trước.
+ Chụp cắt lớp vi tính ( CT-Scanner ) có thể cắt lớp ở nhiều bình diện, lớp cắt mỏng ( 2mm ), nên có thể phát hiện sớm được các loại nốt thâm nhiễm, u lao hoặc hang lao nhỏ để có hướng chẩn đoán lao phổi.
+ Chụp Lordotic hoặc Fleischner: nhằm phát hiện những tổn thương bị xương đòn che lấp. Kỹ thuật di chuyển bóng Roenghen lên hoặc xuống, để bộc lộ rõ tổn thương bị che lấp bởi xương đòn.

Là phương pháp có giá trị quyết định chẩn đoán. Muốn có hiệu quả chẩn đoán cao, việc lấy bệnh phẩm xét nghiệm là hết sức quan trọng.
Kỹ thuật lấy bệnh phẩm:
Bệnh nhân thức dậy buổi sáng sau khi vệ sinh răng miệng xong thì ho và khạc đờm vào cốc đựng bệnh phẩm. Thường lấy bệnh phẩm ở rìa bãi đờm để soi hoặc cấy BK.
Nếu bệnh nhân không ho và khạc đờm, có thể cho uống thuốc long đờm hoặc khí dung nước muối sinh lý và vỗ ngực để bệnh nhân dễ khạc đờm. Những trường hợp không có đờm người ta cho bệnh nhân ho trước một lam kính hoặc ngoáy tăm bông ở họng để cấy BK, hoặc soi phế quản rửa hút và cấy BK.
Hiện nay có một số kỹ thuật thường áp dụng để chẩn đoán lao phổi như sau:
2.3.1. Kỹ thuật soi trực tiếp ( Nhuộm Ziehl-Neelsen )
Kỹ thuật này cho phép phát hiện vi khuẩn kháng cồn và axit ( AFB: Acid Fast Bacilli ). Phải có 5000 vi khuẩn / 1 ml đờm thì kết quả mới dương tính.
Chương trình chống lao quốc gia qui định đọc kết quả như sau:
- Khi không có vi khuẩn / 100-300 vi trường: là âm tính.
- Có 1-9 vi khuẩn / 300 vi trường: ghi số cụ thể đếm được:
- Nếu có: 10-99 vi khuẩn / 100 vi trường = (+ )
- Nếu có 1-9 vi khuẩn / 1 vi trường = ( ++ )
- Nếu có ³ 10 vi khuẩn / 1 vi trường = ( +++ ).
Với 6 lần dương tính khi soi kính, thì kết quả giá trị tương đương với một lần nuôi cấy.

2.3.2. Phương pháp thuần nhất: Làm loãng đờm bằng NaOH rồi ly tâm lấy cặn để nhuộm Ziehl-Neelsen gọi là phương pháp thuần nhất đờm. Kỹ thuật này làm tăng độ nhậy tìm thấy BK. Hơn phương pháp soi trực tiếp.
2.3.3. Nuôi cấy:
- Môi trường phải giàu chất khoáng, chất đạm và Vitamin thì BK mới phát triển. Các môi trường : Ogawa, Dubos, Middlebrook... hiện nay ít áp dụng.
- Môi trường Lowenstein Jensen ( L. J ) là môi trường đặc gồm có khoai tây, lòng đỏ trứng gà, Glycerin, Asparagin...BK mọc chậm sau 3-6 tuần.
- Các Mycobacteria không điển hình mọc nhanh trong một tuần. Sau 2 tháng không mọc vi khuẩn thì kết luận là âm tính.
- Để xác định BK, người ta làm các test Nicain và test khử Nitrat.
2.3.4. Phương pháp tiêm truyền động vật:
Chỉ áp dụng trong phòng thí nghiệm để nghiên cứu, vì tốn kém và g,phát hiện nhanh sau 9-12 ngày. Dựa vào đo lượng CO2 được đánh dấu đồng vị phóng xạ 14C, do BK hoặc Mycobacteri giải phóng ra trong khi sinh sản. Phương pháp này không phân biệt được là BK hay là Mycobacteria không điển hình.
2.3.5. Kỹ thuật lai tạo gen: PCR ( Polymerase Chain reaction )
Dựa trên nguyên lý khuếch đại ADN bằng men ADN Polymerasa. Chỉ cần một vài BK là có thể xác định được trong vài giờ. Tuy vậy hiệu quả chẩn đoán với độ nhậy cao, nhưng độ đặc hiệu không cao .
2.4. Thăm dò miễn dịch:
2.4.1. Phản ứng Tuberculin:
- Tuberculin là bán kháng nguyên, được chiết xuất từ môi trường nuôi cấy BK. Nó gồm nhiều thành phần của BK , cho nên có thể gây phản ứng ở một cơ thể đã nhiễm lao sau tiêm BCG văcxin. 48-72h:
- Nếu cục sẩn tại chỗ tiêm có đường kính ( d ) ³ 10 mm là dương tính;
d: 5-9 = ( ± ) nghi ngờ;
dưới 5 mm là âm tính.
- Mức độ dương tính qui định như sau:
d = 10-14 mm là dương tính nhẹ
d = 15-20 mm là dương tính vừa.
d = 21-30 mm là dương tính mạnh.
Trên 30 mm là dương tính rất mạnh.
Ở trẻ em đã tiêm BCG văcxin thì phản ứng Mantoux phải dương tính từ 12 mm trở lên thì mới coi là dương tính.
- Ý nghĩa của phản ứng :
- Dương tính: cơ thể bị nhiễm lao hoặc đã được tiêm BCG văcxin. Hiện nay cơ thể đang có kháng thể kháng lao, sức đề kháng miễn dịch đang tốt.
. Trẻ em dưới 2 tuổi: nếu phản ứng mới chuyển sang dương tính, có giá trị chẩn đoán lao sơ nhiễm
. Dương tính mạnh gặp trong lao hạch, lao tản mạn bán cấp và mạn tính
. Người nhiễm Mycobacteria không điển hình phản ứng có thể dương tính yếu
- Âm tính: khi không nhiễm lao, hoặc bệnh lao quá nặng, nhiễm trùng nặng, suy giảm miễn dịch, nhiễm HIV/AIDS, ung thư, dùng corticoid kéo dài
2.4.2. ELISA (enzzyme liked immuno sorbent assay):
Là kỹ thuật miễn dịch gắn men. Dùng kháng nguyên của BK để phát hiện kháng thể kháng lao trong huyết thanh và dịch não tuỷ của bệnh nhân lao. Kỹ thuật có độ nhạy và độ đặc hiệu tương đối cao. Phương pháp này có phản ứng chéo với Mycobacteria không điển hình
2.5. Chẩn đoán nội soi:
- Trong chẩn đoán lao, đôi khi phương pháp nội soi rất cần thiết, ví dụ: lao thanh quản, chỉ có thể dùng nội soi mới chẩn đoán được. Nội soi giúp ta trực tiếp quan sát tổn thương qua nội soi và sinh thiết hoặc hút đờm, hút dịch để làm chẩn đoán mô bệnh tế bào và xét nghiệm vi sinh.
- Các kỹ thuật nội soi: soi thanh quản, soi phế quản, soi màng phổi , soi trung thất, soi ổ bụng, soi ổ khớp. Qua nội soi, có thể nhìn thấy rõ các tổn thương ( hạt lao hoặc vết loét lao ) trong các cơ quan này
2.6. Chẩn đoán mô bệnh tế bào học:
- Là kỹ thuật có giá trị quyết định chẩn đoán. Sau khi sinh thiết ở một cơ quan nào đó, bệnh phẩm lấy được sẽ gửi làm chẩn đoán mô bệnh. Việc quyết định chẩn đoán lao là khi tìm được nang lao điển hình, gồm có các thành phần: ở giữa là hoại tử bã đậu, xung quanh có các thế bào bán liên và các tế bào khổng lồ Langhans, ngoài cùng là các Lympho bào.
+ Khi chọc hút được chất dịch ở nơi tổn thương làm xét nghiệm tế bào học. Phương pháp này chỉ có giá trị gợi ý chẩn đoán phân biệt vì nó chỉ xác định sự có mặt các thành phần của nang lao riêng rẽ, nên có thể dương tính giả hoặc âm tính giả. Đây là kỹ thuật đơn giản ít tai biến.
+ Các kỹ thuật lấy bệnh phẩm xét nghiệm mô bệnh, tế bào:
- Sinh thiết phổi hút hoặc cắt: áp dụng để phân biệt giữa lao tản mạn và ung thư di căn
- Sinh thiết màng phổi (kim abrams, castelain) để chẩn đoán lao màng phổi
- Sinh thiết màng bụng (kim Wihtman), sinh thiết gan ( kim Minghini ) trong chẩn đoán lao kê, lao tản mạn đường máu.
+ Sinh thiết thanh quản và phế quản qua nội soi: dùng kẹp bấm sinh thiết hoặc chải phế quản để xét nghiệm mô bệnh tế bào và cấy BK, trong chẩn đoán lao đường hô hấp
+ Chọc hạch và sinh thiết hạch xét nghiệm mô bệnh tế bào học trong chẩn đoán lao hạch và phân biệt với hạch ung thư.
+ Chọc tuỷ: cấy BK và làm tuỷ đồ trong chẩn đoán lao kê và bạch cầu cấp.
+ Sinh thiết màng hoạt dịch khớp ( kim Silvermann ) trong chẩn đoán lao khớp gối.
2.7. Xét nghiệm máu và dịch màng phổi:
- Xét nghiệm máu không chẩn đoán được bệnh lao. Nhưng lao phổi là bệnh mạn tính. Cho nên 1 số chỉ tiêu trong công thức máu ngoại vi, cũng có giá trị định hướng chẩn đoán lao:
Hồng cầu và huyết sẵc tố thường giảm trong lao, bạch cầu có thể tăng khi tiến triển hoặc giảm khi lui bệnh. Bạch cầu N và M tăng khi tiến triển, Bạch cầu E và L giảm khi tiến triển, tăng khi lui bệnh.
Tốc độ lắng máu thường tăng cao ³ 50 mm / giờ đầu.
- Xét nghiệm dịch màng phổi cũng vậy, có 1 số chỉ tiêu mà dựa vào đó có thể chẩn đoán lao, trong khi chưa có các xét nghiệm đặc biệt khác.
Người ta đưa ra công thức dịch màng phổi gồm: Albumin tăng trên 30g / lít, Glucose giảm £ 0,3g / lít, bạch cầu L ³ 70%, là gợi ý chẩn đoán lao .

Thường dùng phương pháp điều trị thử để chẩn đoán:
Ngày nay do kỹ thuật chẩn đoán đã hiện đại, nhưng vẫn còn gặp những khó khăn trong xác định lao phổi BK âm tính. Cho nên ngoài việc áp dụng những kỹ thuật chẩn đoán trên, khi chưa chẩn đoán phân biệt được lao phổi và bệnh phổi không do lao, thì người ta áp dụng điều trị thử để chẩn đoán.
Điều trị thử cần theo nguyên tắc sau:
+ Nếu nghĩ đến viêm phổi nhiều hơn thì điều trị thử không đặc hiệu ( không dùng kháng sinh chống lao ). Thời gian 2-3 tuần, nếu không đỡ thì chuyển điều trị lao và tiếp tục theo dõi để chẩn đoán.
+ Nếu nghĩ đến lao phổi nhiều hơn thì điều trị thử đặc hiệu bằng các thuốc chống lao. Đồng thời theo dõi trên lâm sàng và diễn biến Xquang 3 - 6 tuần, để có thể chẩn đoán hoặc loại trừ lao phổi. Sau thời gian trên nếu không kết quả thì cần tìm nguyên nhân khác.

Viêm phế quản cấp tính
 1. Định nghĩa và thuật ngữ:
1. Định nghĩa và thuật ngữ:Là tình trạng viêm cấp tính cuả niêm mạc phế quản ở người trước đó phế quản không có tổn thương.
- Thuật ngữ “ đợt cấp “ của viêm phế quản mạn và bệnh phổi tắc nghẽn mạn tính hiện nay đang được thay thế bằng “ đợt bùng phát “ của các bệnh này.
2. Căn nguyên:
2.1. Vi rút và nhóm vi khuẩn không điển hình: chiếm 50 - 90% các trường hợp. Các vi rút hay gặp: Rhino vi rút; Echo vi rút; Adeno vi rút; Myxo vi rút influenza và Herpes vi rút.
Ở trẻ em hay gặp vi rút hợp bào hô hấp và vi rút á cúm. Các vi khuẩn không điển hình như: Mycoplasma Pneumonia, Chlamydia.

2.2.Vi khuẩn : thường viêm lan từ đường hô hấp trên xuống, các vi khuẩn gồm: liên cầu khuẩn, phế cầu khuẩn, Heamophilus influenzae, Moraxella catarrhalis. Những vi khuẩn này thường bị bội nhiễm thứ phát sau nhiễm vi rút. Ngoài ra viêm phế quản cấp còn có thể gặp trong các bệnh: sởi , thuỷ đậu, ho gà, thương hàn, bạch hầu.
2.3. Các yếu tố hoá, lý: hơi độc ( Clo, Amoniac ) , bụi nghề nghiệp, khói thuốc lá, không khí quá khô, ẩm, lạnh, hoặc quá nóng.
2.4. Dị ứng: ở trẻ em, người lớn bị dị ứng nặng phù Quink, mày đay.
2.5. Yếu tố thuận lợi: thay đổi thời tiết, bị nhiễm lạnh, thể địa yếu, mắc bệnh đường hô hấp trên.
3. Giải phẫu bệnh lý: tổn thương chỉ ở niêm mạc phế quản bao gồm:
- Phù nề, xung huyết, bong biểu mô có chỗ loét, nhiều dịch nhầy hoặc mủ trong lòng phế quản.
4. Lâm sàng và chẩn đoán.
- Viêm phế quản cấp thường xuất hiện cùng lúc hoặc ngay sau viêm đường hô hấp trên: hắt hơi, sổ mũi, ho khan, rát họng.
- Hai giai đoạn của viêm phế quản cấp:
+ Giai đoạn đầu ( 3 - 4 ngày ) ( còn gọi là giai đoạn viêm khô )
. Sốt 38 - 390C, có thể tới 400, mệt mỏi, đau đầu, nhức mỏi xương khớp. cảm giác nóng rát sau xương ức. Khó thở nhẹ, có thể có tiếng rít, ho khan, có ho thành cơn về đêm. Nghe phổi có ran rít, ran ngáy.

Các triệu chứng toàn thân và cơ năng giảm, ho khạc đờm nhầy, hoặc đờm mủ
( khi bội nhiễm ). Nghe phổi có ran ẩm.
- Các xét nghiệm cận lâm sàng ( ít có giá trị chẩn đoán ) , bạch cầu có thể bình thường, tăng khi có bội nhiễm, hoặc giảm ( do vi rút ); xét nghiệm đờm: có nhiều xác bạch cầu đa nhân trung tính. Cấy đờm thường có tạp khuẩn, loại vi khuẩn gây bệnh ³ 107 / ml.
Xquang phổi: có thể bình thường hoặc rốn phổi đậm.
5. Các thể lâm sàng:
5.1. Viêm phế quản xuất huyết : thường ho ra máu số lượng ít lẫn đờm. Cần chẩn đoán phân biệt với ung thư phổi ở người trên 40 tuổi hút thuốc lá.
5.2. Viêm phế quản cấp thể tái diễn: các yếu tố thuận lợi:
+ Các yếu tố bên ngoài: hút thuốc lá, hít phải khí độc, NO2 , SO2...
+ Các yếu tố bên trong:
. Tắc nghẽn phế quản: dị vật đường thở ở trẻ em, ung thư phế quản ở người lớn, các ổ nhiễm khuẩn ở răng miệng, tai mũi họng, suy tim trái, trào ngược dạ dầy thực quản. Hoặc các bệnh như hen phế quản, xơ phổi kén , suy giảm miễn dịch.
5.3 . Viêm phế quản cấp thể co thắt: ở trẻ em và người trẻ.
5.4. Viêm khí - phế quản cấp có giả mạc : do bạch hầu.
5.5. Viêm phế quản cấp cục bộ: chẩn đoán bằng nội soi phế quản.
6.Chẩn đoán phân biệt.
6.1. Viêm họng cấp: sốt, ho, nhưng nghe phổi bình thường. Xquang phổi bình thường
6.2. Các bệnh phổi và phế quản khác: hen phế quản, ung thư phế quản, phế quản phế viêm, viêm phổi vi rút...
6.3. Giãn phế quản: ho khạc đờm kéo dài mạn tính, có thể có ngón tay dùi trống. Chụp cắt lớp vi tính có ổ giãn phế quản.
6.4. Viêm phế quản mạn: ho khạc đờm kéo dài mạn tính 3 tháng / năm, ít nhất 2 năm liên tiếp, không do các bệnh phổi khác như: lao hoặc giãn phế quản.
6.5. Viêm phổi do vi khuẩn: có hội chứng nhiễm khuẩn, hội chứng đông đặc. Xquang có tổn thương nhu mô phổi.
7. Tiến triển và biến chứng:
7.1. Tiến triển: viêm phế quản cấp tiến triển lành tính, ở người khoẻ mạnh thường tự khỏi sau 2 tuần, không để lại di chứng gì, ở người nghiện thuốc lá thường có bội nhiễm và ho khạc đờm kéo dài.
7.2. Biến chứng;
- Viêm phổi, phế quản phế viêm: thường xảy ra ở người già và trẻ em suy dinh dưỡng.
- Tăng tính phản ứng của phế quản với lạnh, khói và bụi , kéo dài vài tuần sau viêm phế quản cấp. Biểu hiện bằng ho khan kéo dài hàng tuần lễ.
8. Điều trị.
- Giữ ấm, tránh lạnh, tránh bụi. Thoáng mát về mùa hè.
- Bỏ hút thuốc lá, hoặc bỏ tiếp xúc với các chất lý, hoá gây độc. Nghỉ ngơi.
- Khi ho khan: dùng thuốc giảm ho như: Tecpin-codein, Paxeladine. Giai đoạn ho khạc đờm dùng thuốc long đờm : ho cam thảo, Mucomyst, Mucitux.
- Kháng sinh: khi có bội nhiễm hoặc người có nguy cơ biến chứng: Amoxicilin, Erythromyxin, Cephalexin.
- Khi có co thắt phế quản: Theophylin, Salbutamol.
- Thuốc an thần, kháng Histamin.
- Có thể dùng Prednisolon cho những trường hợp ho kéo dài có co thắt phế quản một đợt ngắn 5 - 10 ngày.
Hen phế quản
 1. Đại cương: 1.1. Định nghĩa và phân loại:
1. Đại cương: 1.1. Định nghĩa và phân loại:1.1.1. Định nghĩa:
Hen phế quản là tình trạng viêm mạn tính ở đường thở, có sự tham gia của nhiều loại tế bào viêm và các thành phần của tế bào, chủ yếu là tế bào Mast, bạch cầu ái toan ( E ), lymphoT, đại thực bào, bạch cầu đa nhân trung tính ( N ) và các tế bào biểu mô phế quản. ở những cơ địa nhạy cảm.
Quá trình viêm này gây khó thở rít, ho, tức ngực từng đợt tái diễn, thường bị về đêm và sáng sớm. Những đợt này thường bị tắc nghẽn đường thở có thể tự hồi phục hoặc do điều trị. Quá trình viêm này hay đi kèm theo tăng tính phản ứng phế quản với nhiều tác nhân kích thích gây co thắt cơ trơn phế quản.
1.1.2. Phân loại:
- Hen ngoại sinh ( hen dị ứng ) khởi phát từ khi còn trẻ ( hen sớm ), thường kèm với eczema hoặc viêm mũi dị ứng, có tiền sử gia đình bị hen hoặc tạng Atopic, test da dương tính với dị nguyên.
- Hen nội sinh ( hen nhiễm trùng ) là những trường hợp hen không do dị ứng thường hen muộn trên 30 tuổi, không có tiền sử gia đình bị hen, triệu chứng dai dẳng, test da âm tính, không rõ yếu tố làm bùng nổ cơn hen ( trừ nhiễm trùng và Aspyrin ), IgE máu bình thường.

1. 2.1. Tăng tính phản ứng của phế quản:
Ở các bệnh nhân hen đều có tăng phản ứng phế quản gây co hẹp phế quản khi đáp ứng với các tác nhân kích thích, mà viêm đường thở là nguyên nhân chủ yếu của tăng tính phản ứng phế quản. Các tác nhân kích thích phế quản có thể tác động trực tiếp nên cơ trơn phế quản, hoặc gián tiếp do giải phóng các trung gian hoá học.
Các chất trung gian hoá học như: Histamin, Bradykinin, Leucotriene C, D, E và các yếu tố hoạt hoá tiểu cầu, tác động gây co thắt, phù nề, tăng tiết phế quản, một số protein trong bạch cầu ái toan còn có khả năng gây phá huỷ biểu mô phế quản.

Đây là giả thuyết phổ biến nhất hiện nay. các tế bào viêm ( Mast., E, B, LT...) giải phóng các men, yếu tố hoá ứng động, các trung gian hoá học, các Cytokin, tác động trực tiếp lên cơ trơn phế quản, gây phản ứng viêm,. phù nề, co thắt và thành cơn hen.

- Hệ thần kinh tự động ở đường thở, có 3 thành phần là:
+ Hệ phó giao cảm và chất trung gian là Axetylcholin, gây co thắt phế quản.
+ Hệ giao cảm, chất trung gian là: Adrenalin gây giãn phế quản.
+ Hệ không giao cảm và không phó giao cảm ( NANC ).

- Nhiễm khuẩn, virut ( đặc biệt nhiễm virut đường hô hấp trên )
- Hít phải dị nguyên : bụi nhà ( 44% ), bụi lông gia súc, gia cầm, bụi xác côn trùng, nấm mốc, phấn hoa...
- Bụi ô nhiễm môi trường, thay đổi thời tiết ( như giảm nhiệt độ, độ ẩm và sương mù, đặc biệt khi trời lạnh và khô ) hút thuốc thụ động.
- Một số thuốc: Aspirin, thuốc giảm đau Nonsteroide làm bùng nổ cơn hen.
- Gắng sức.
- Một số loại thức ăn: tôm, cua , cá...
- Nghề nghiệp: tiếp xúc một số muối kim loại, bụi gỗ...
- Tâm lý: vui buồn quá độ có thể kích thích gây cơn hen.
- Nội tiết: một số trường hợp hen liên quan với khi có thai và kinh nguyệt.
- Phản xạ dạ dầy thực quản: trào ngược dịch dạ dầy.
2. Triệu chứng lâm sàng:
2.1.Triệu chứng lâm sàng cơn hen điển hình:
- Khó thở cơn chậm, rít thường về đêm. Có thể có triệu chứng báo hiệu hắt hơi, sổ mũi, ho khan, tức ngực. Chủ yếu khó thở thì thở ra, cơn nặng phải ngồi chống tay , há miệng thở, cơn có thể kịch phát hoặc liên tục. Gần hết cơn ho tăng dần, khạc đờm trắng, dính quánh, như bột sắn chín. Nếu bội nhiễm thì đờm nhầy mủ màu vàng hoặc xanh, càng khạc đờm ra càng đỡ dần và hết cơn. Ngoài cơn vẫn làm việc bình thường.
- Khám phổi trong cơn: gõ vang, rung thanh bình thường, rì rào phế nang giảm, có ran rít, ran ngáy ( tuỳ mức độ ) ở khắp 2 phổi.
2. 2. Các loại cơn hen:
- Cơn kịch phát: cơn điển hình khó thở chậm, rít xuất hiện đột ngột trong vài phút đến hàng giờ ( 1-3 giờ )
- Cơn liên tục: khó thở chậm rít, kéo dài 4 - 5 giờ đến một vài ngày.
- Cơn ác tính: cơn liên tục nặng trên 24 giờ do tắc nghẽn phế quản tận, điều trị bằng thuốc hen thông thường không kết quả, biến chứng suy hô hấp , suy tim phải, tử vong.

3. Cận lâm sàng:
- Công thức máu: E tăng trên 10%. Nếu bội nhiễm bạch cầu tăng, N tăng.
- X quang: hình ảnh giãn phổi cấp ( trong cơn hen : phổi tăng sáng, gian sườn giãn, vòm hoành hạ thấp và dẹt, tăng kích thước khoảng sáng sau tim ).
- Xét nghiệm đờm có: E , tế bào phế quản , tinh thể Charcot-Leyden .
- Chức năng hô hấp: rối loạn thông khí tắc nghẽn có hồi phục hoặc rối loạn hỗn hợp .
Nếu hen điển hình thì chẩn đoán hen dựa vào các triệu chứng lâmsàng .Nhưng tiêu chuẩn khách quan để chẩn đoán hen phế quản là bệnh nhân bị tắc nghẽn đường thở hay thay đổi:
+ Test hồi phục phế quản: là cách đơn giản nhất để khẳng định chẩn đoán.
Đo FEV1 , sau đó xịt 2 nhát Salbbutamol liều 200mg - 300mg. Sau 30 phút đo lại . Nếu FEV1 tăng trên 15% là test hôì phục phế quản dương tính.
+ Thay đổi theo thời gian trong ngày: theo dõi bằng đo PEF.
PEF thay đổi ³20% trong ngày ( sáng, tối ) có giá trị chẩn đoán hen phế quản.
+ Test gắng sức: khi chức năng phổi bình thường làm test đi bộ 6phút ( chú ý không có tiền sử thiếu máu cơ tim mới làm test này ) thấy 50% bệnh nhân hen giảm PEF ít nhất 15% sau đi bộ )
+ Test kích thích: hít Histamin hoặc Methacolin sẽ gây thành cơn hen ở nồng độ thấp hơn rất nhiều so với người bình thường(100mg so với »10.000mg ở người bình thường ). Test này nguy hiểm chỉ làm ở những nơi có kinh nghiệm và bệnh nhân hen không rõ ràng.
Chú ý: một số bệnh nhân bị hen, nhưng chỉ có triệu chứng ho, đặc biệt ho về đêm, nếu nghi ngờ hen có thể làm test hồi phục và điều trị thử .
- Test dị nguyên để chẩn đoán hen ngoại sinh.

4.1. Hen trẻ em: cơn khó thở rít hay gặp ở trẻ em đặc biệt là khi có nhiễm vi rút đường hô hấp cấp, 1/3 số bệnh nhân sau này có thể bị hen nhưng thường được chẩn đoán viêm phế quản co thắt. Chẩn đoán như thế dẫn đến điều trị không thích hợp ( dùng kháng sinh + giảm ho ) bệnh nhân dễ chuyển thành thể hen nặng, gây dị dạng lồng ngực, giảm phát triển cơ thể.
Có 2 loại cơ điạ kèm theo thở rít ở trẻ em:
+ Không có cơ địa dị ứng chỉ bị thở rít khi có nhiễm vi rút đường hô hấp, khi trẻ lớn hơn, đường thở của trẻ phát triển, thì tự khỏi.
+ Cơ địa dị ứng: cũng bị khó thở nặng hơn khi có nhiễm vi rút đường hô hấp nhưng sẽ bị hen ở suốt thời kỳ trẻ con ( nhóm này thường bị kèm theo các bệnh dị ứng như : eczema, viêm mũi dị ứng, dị ứng với các thức ăn hoặc dấu hiệu khác của dị ứng ). Cả hai nhóm trên nếu điều trị tích cực như hen đều có kết quả tốt.
4.2. Hen gắng sức:
Có cơ chế giống như bệnh nhân phải thở khí lạnh và khô làm tăng áp lực thẩm thấu của đường hô hấp; khí lạnh và khô kích thích gây co thắt đường thở tăng các yếu tố hoá ứng động N và Histamin. Có thể tránh hen do gắng sức bằng thở khí ấm và ẩm khi gắng sức, hoặc dùng thuốc kích thích b2 trước khi gắng sức.

4.3. Hen nghề nghiệp:
Một số trường hợp bị hen khi tiếp xúc với bụi ô nhiễm do nghề nghiệp như: công nhân ở xưởng cao su, tiếp xúc với Epoxy , công nhân ở xưởng gỗ , bánh mì, sản xuất một số thuốc và sản phẩm sinh học, bông, vải, sợi...
Chẩn đoán hen nghề nghiệp khi một công nhân có thể tạng Atopy chưa từng bị hen, rất dễ bị hen nghề nghiệp, khi công tác ở một số nghề như đã nói ở trên, thường bị cơn hen ở cuối ngày làm việc hoặc buổi tối sau khi làm việc về, đỡ khó thở sau khi được nghỉ cuối tuần.
5. Biến chứng:
- Cấp tính: hen ác tính, tâm phế cấp , tràn khí màng phổi.
- Mạn tính: khí phế thũng, biến dạng lồng ngực, suy hô hấp mạn, tâm phế mạn.
6.Chẩn đoán:
6.1. Chẩn đoán xác định: dựa vào lâm sàng và cận lâm sàng ( lâm sàng là chủ yếu ).

6.2.1. Bệnh phổi tắc nghẽn mạn tính: khởi phát muộn ( sau 40 tuổi ), có tiền sử hút thuốc nhiều năm, hoặc tiếp xúc với bụi khói, không có tiền sử gia đình bị hen, bệnh nhân không có tiền sử dị ứng. Bệnh sử ho khạc mạn tính, khó thở khi gắng sức đôi khi có khó thở thành cơn. Chức năng hô hấp: có rối loạn thông khí tắc nghẽn hoặc hỗn hợp không hồi phục. Test hồi phục phế quản âm tính.
6.2.2. Hen tim:
Ở người có hẹp van hai lá, hở động mạch chủ, suy tim trái. Do ứ máu ở phổi về ban đêm, xung huyết, phù nề, kích thích gây co thắt cơ phế quản.
Triệu chứng: có cơn khó thở về đêm, nghe phổi có ran rít, ran ngáy, ran ẩm, đờm bọt hồng, Xquang phổi: hình ảnh phổi tim, điều trị lợi tiểu, chống suy tim thì đỡ khó thở.
6.2.3. Các bệnh hiếm gặp khác:
. Histeria thể hen: là một bệnh lý tâm thần.
. Viêm phổi kẽ ở người nuôi chim
. Chít hẹp phế quản do u, tắc nghẽn đường thở trên do viêm hoặc u thanh quản.
7. Điều trị:
7.1. Chống co thắt phế quản: dùng các loại thuốc sau:
- Thuốc thuộc nhóm Methyl xanthin: Theophylin, viên 0,1g uống mỗi lần từ 1-3 viên khi lên cơn; Synthophylin ống 0,24g pha Glucose 20% ´ 20 ml tiêm tĩnh mạch chậm , cứ 2-4 giờ có thể tiêm nhắc lại một lần. Nếu phải dùng từ 2 ống trở lên, thì truyền tĩnh mạch.
- Thuốc kích thích b2 Adrenergic: Salbutamol, Ventolin, Terbutalin, ( Bricanyl ) ...dùng dạng uống, khí dung, tiêm. VD: Ventolin xịt 1-3 nhát / lần khi lên cơn. Hoặc: Salbutamol 0,02g ´ 1-3 viên / lần uống khi nên cơn.
- Thuốc kháng Cholinergic: Ipratropium bromide ( Atrovent ) xịt, hoặc dùng dạng phối hợp với Fenotenol ( Berodual )
-Dự phòng cơn hen về đêm: Theostast,Salmeterol(tác dụng kéo dài 8-12giờ ).
7.2. Chống viêm:
Prednisolon 5mg uống khởi đầu 6 viên / ngày ,sau đó cứ 4 ngày giảm dần 1 viên. Methyl Prednisolon dạng tiêm truyền ( Hydrococtison Hemisucinat 100 mg ) Cortiocid tại chỗ: Becotid, Pulmicort, Sertide dùng dạng xịt hút hoặc khí dung.
7. 3. Nhóm chống dị ứng:
- Zaditen: 1 mg ´ 2v / ngày. Hoặc các thuốc kháng Histamin tổng hợp.
- Sodium Cromoglycat ( Intal ): dạng khí dung xịt 4 lần / ngày. Thường có tác dụng tốt ở trẻ em. Tác dụng dự phòng hen.
7.4. Kháng sinh:
Khi bội nhiễm, nhưng tránh dùng các thuốc dễ gây dị ứng ( Penixilin )
7.5.Khi cấp cứu:
Ngoài các thuốc trên , cần cho thở oxy, long đờm, giảm ho, truyền dịch , trợ tim mạch. Đặc biệt dùng Corticoid liều cao. Nếu cần cho thở máy.
7.6. Các biện pháp điều trị khác:
- Đông y: cây ớt rừng, viên hen TH12 , mật lợn...
- Các biện pháp can thiệp: cấy chỉ Catgut vào huyệt, cắt hạch giao cảm cổ, mổ bóc vỏ cuống phổi ( ít làm )...
theo ykhoavn.net
Bệnh viêm khớp dạng thấp
 1. Biểu hiện lâm sàng
1. Biểu hiện lâm sàngViêm khớp dạng thấp là một bệnh tự miễn khá điển hình ở người, dưới dạng viêm mãn tính ở nhiều khớp ngoại biên với biểu hiện khá đặc trưng: sưng, đau khớp, cứng khớp buổi sáng và đối xứng hai bên. Ngoài ra, người bệnh còn có các biểu hiện toàn thân (mệt mỏi, xanh xao, sốt gầy sút…) và tổn thương các cơ quan khác.
Khi có các dấu hiệu lâm sàng nêu trên, người bệnh cần được gửi tới khám bác sĩ chuyên khoa khớp (Rheumatogist) càng sớm càng tốt. Bệnh nhân sẽ được làm các xét nghiệm và thăm dò cần thiết để chẩn đoán xác định, đánh giá tình trạng bệnh, tiên lượng bệnh và chọn lựa một chiến lược điều trị phù hợp để đạt hiệu quả cao nhất.
Các xét nghiệm và thăm dò cần thiết:
- Yếu tố dạng thấp (Rheumatoid Fator – RF) và /hoặc anti-CCP*
* Anti-CCP là một xét nghiệm ELISA, nhằm xác định IgG của một tự kháng thể trong huyết thanh hoặc huyết tương đặc hiệu với peptide được tổng hợp từ gan dạng vòng, cyclic citrullinated peptide – CCP, nó giúp cho chẩn đoán sớm bệnh VKDT – RA (2004)
- Tốc độ máu lắng (ESR) và/hoặc C-Reactive Protein (CRP).
- X quang khớp bị tổn thương (đặc biệt hai bàn tay)
- Đánh giá chức năng khớp.
- Đánh giá sức khỏe chung và khả năng làm việc của người bệnh.
2. Sinh bệnh học
Nguyên nhân của bệnh hiện còn chưa rõ, tuy nhiên bệnh được coi như là một bệnh tự miễn khá quan trọng và điển hình ở người. Nhiều bằng chứng cho thấy vai trò quan trọng của các đáp ứng miễn dịch cả dịch thể và miễn dịch qua trung gian tế bào, của các cytokines (Interleukine 1, TNF α), của các tế bào T, của yếu tố cơ địa (tuổi, giới, HLA), của yếu tố tăng trưởng nội sinh… trong cơ chế bệnh sinh khá phức tạp của bệnh. Để việc điều trị có hiệu quả cần phải nhắm vào một hay nhiều mắt xích cụ thể trong cơ chế bệnh sinh để cắt đứt hoặc khống chế vòng xoắn bệnh lý phức tạp của bệnh.


3. Tiêu chuẩn chẩn đoán
Cho đến nay cả thế giới còn sử dụng tiêu chuẩn chẩn đoán lâm sàng bệnh Viêm khớp dạng thấp của ACR 1987 (American College of Rheumatology).
1. Cứng khớp buổi sáng (Morning siffness).
2. Viêm khớp/Sưng phần mềm (Arthritis/Soft tissue swelling) ở ít nhất 3 nhóm (trong số 14 nhóm khớp: khớp ngón gần bàn tay, khớp bàn ngón, khớp cổ tay, khớp khuỷu, khớp gối, khớp cổ chân, khớp bàn ngón chân 2 bên).
3. Viêm (Arthritis) các khớp ở tay: khớp ngón gần, khớp bàn ngón, khớp cổ tay.
4. Đối xứng (Symmetrical arthritis)
5. Nốt thấp (Rheumatic Nodules).
6. Tăng nồng độ yếu tố dạng thấp (Rheumatoid factor) trong huyết thanh *
7. Những biến đổi đặc trưng của bệnh trên X quang (Characteristic radiographic): vôi hình dải/sói mòn/khuyết xương ở bàn tay, bàn chân/hẹp khe khớp/dính khớp…

The 18 fibromyalgia tender points are located throughout the body. According to the American College of Rheumatology, a diagnosis of fibromyalgia requires widespread body pain plus localized pain in 11 of these 18 specific points.
4. Dịch tễ học
Tỷ lệ mắc bệnh chung (Prevalence): 0,5 dân số người lớn.
Số người mới mắc bệnh hàng năm (Incidence): 25 – 30 người/100.000 dân/năm.
Khoảng 50% bệnh nhân bị ảnh hưởng chức năng nặng nề và bị giảm tuổi thọ
Bệnh gặp ở mọi lứa tuổi, nhiều nhất là tuổi 30 – 60.
Bệnh thường gặp ở nữ, tỷ lệ nữ/nam: 3/1
5. Tiên lượng
- Diễn tiến của bệnh rất khác nhau giữa các bệnh nhân.
- Sau khi khởi bệnh 10 năm: 10 – 15% bệnh nhân bị tàn phế, phải cần đến sự trợ giúp của người khác (Giai đoạn III & IV theo Steinbrocker).
- Tỷ lệ tử vong tăng ở những bệnh nhân sớm bị suy giảm chức năng vận động.
- Các yếu tố làm tăng tỷ lệ tử vong ở bệnh nhân Viêm khớp dạng thấp gồm:
+ Bệnh lý tim mạch
+ Nhiễm trùng
+ Loãng xương
+ Các bệnh liên quan đến các thuốc kháng viêm Steroid và NSAIDs.
- Khả năng làm việc giảm, đặc biệt khi người bệnh trên 50 tuổi, lao động nặng.
- Tỷ lệ có các thay đổi đặc trưng của bệnh Viêm khớp dạng thấp trên X quang:
+ Sau khởi bệnh 2 năm: khoảng 50%
+ Sau khởi bệnh 5 năm: khoảng 80%.

CHIẾN LƯỢC ĐIỀU TRỊ VIÊM KHỚP DẠNG THẤP HIỆN NAY
1. Các điều trị không dùng thuốc:
- Giáo dục sức khỏe
- Tập luyện, chế độ ăn uống giầu vitamin và khoáng chất
- Duy trì vận động thường xuyên.
2. Nhóm Thấp khớp (Rheumatology team) gồm:
- Thầy thuốc gia đình và/hoặc Bác sĩ đa khoa khu vực
- Bác sĩ chuyên khoa khớp
- Điều dưỡng hoặc kỹ thuật viên vật lý trị liệu, phục hồi chức năng, y tế cộng đồng.
- Bệnh nhân và thân nhân bệnh nhân.
Có vai trò hướng dẫn, động viên, giúp đỡ và tạo điều kiện thuận lợi để người bệnh có một chế độ điều trị đúng nhất, đầy đủ nhất.
3. Các chiến lược thuốc điều trị bệnh VKDT (Strategies of drug treatment).
3.1. Lựa chọn đầu tiên (trong lúc chờ đợi chẩn đoán xác định của bác sĩ chuyên khoa khớp).
- Thuốc kháng viêm không có Steroid (NSAID)
- Và/hoặc thuốc giảm đau đơn thuần
- Tránh sử dụng Corticosteroid toàn thân vì: Gây khó khăn cho chẩn đoán và gây lệ thuộc thuốc (Cortico-dependent)

3.2. Khám chuyên khoa khớp:
. Khi chưa có chẩn đoán xác định: Bệnh nhân được theo dõi, điều trị triệu chứng bằng thuốc kháng viêm không có Steroid (NSAID) và làm tiếp chẩn đoán xác định.
. Khi chẩn đoán xác định Viêm khớp dạng thấp:
- Sử dụng thuốc chống thấp khớp thay đổi được bệnh (Disease Modifying AntiRheumatic Drugs – DMARD) phù hợp với mức độ bệnh, thể trạng bệnh nhân, hoàn cảnh kinh tế…
- Phối hợp điều trị triệu chứng lúc đầu (khi các thuốc DMARD chưa có tác dụng) bằng một thuốc kháng viêm NSAID hoặc Corticosteroid toàn thân (nếu biểu hiện viêm nặng nề và/hoặc không kiểm soát được bằng NSAID).
Liều lượng, thời gian sử dụng, tương tác khi phối hợp thuốc kháng viêm phải được kiểm soát chặt chẽ, giảm liều và ngưng càng sớm càng tốt để tránh các tác dụng phụ khi dùng dài ngày (Loãng xương, nhiễm trùng, bệnh tim mạch, suy thận, viêm loét đường tiêu hóa, phụ thuộc corticosteroid…)
- Dùng Corticosteroid tại chỗ (khi có chỉ định) là một điều trị hỗ trợ tốt, có thể sử dụng để tránh hoặc giảm bớt việc dùng Corticosteroid toàn thân.
. Chọn lựa một thuốc chống thay đổi được bệnh (Disease Modifying Anti Rheumatic Drugs – DMRD) phù hợp:
- Bệnh nhân không có các yếu tố tiên lượng nặng, các thuốc được chọn là:
Sulfasalazine hoặc Hydroxychloroquine hoặc Methotrexate.
- Bệnh nhân có các yếu tố tiên lượng nặng (Sớm bị ảnh hưởng chức năng vận động, tổn thương lan rộng nhiều khớp, hoạt tính bệnh vừa hoặc cao, yếu tố dạng thấp dương tính…, các thuốc được chọn đầu tiên nên là Methotrexate. Các thuốc khác có thể chọn là: Sulfasalazine hoặc Cyclosprine.
- Bệnh nhân không đủ tiêu chuẩn chẩn đoán Viêm khớp dạng thấp (Undifferentiated rheumatoid arthritis) cần được theo dõi chặt chẽ và việc dùng nhóm DMARD cần được cân nhắc và kiểm soát kỹ.
- Bệnh nhân có các biểu hiện ngoài khớp nặng nề và hệ thống cần có chỉ định dùng các thuốc Cyclophosphamide, Azathioprine… khi các điều trị bằng nhóm DMARD thất bại. Những trường hợp tổn thương hệ thống đe dọa tính mạng, thuốc có thể được sử dụng liều cao, đường tĩnh mạch (Intravenous pulse therapy).
. Điều trị triệu chứng (kháng viêm, giảm đau, giảm cứng khớp) trong giai đoạn đầu của điều trị, trong khi chờ đợi các thuốc DMAD có tác dụng (3 đến 6 tháng đầu) hoặc trong các đợt tiến triển (nếu có) của bệnh.
- Corticosterolid toàn thân nếu có biểu hiện viêm nặng nề và/hoặc không kiểm soát được bằng các thuốc kháng viêm không phải Steroid (NSAID).
Liều lượng 20 mg/hàng ngày, đường uống (Đôi khi phải dùng liều cao hơn, đường chích)
Giảm liều dần khi biểu hiện viêm được khống chế và ngưng càng sớm càng tốt để tránh các tác dụng phụ khi dùng dài ngày.
- Hoặc Corticosteroid tại chỗ, khi có chỉ định (tổn thương viêm khu trú ở một hoặc rất ít khớp, đã chắc chắn loại trừ các viêm khớp do vi trùng) là một điều trị hỗ trợ tốt, hiệu quả, giảm hoặc tránh bớt việc dùng Corticosteroid toàn thân.
- Hoặc một thuốc kháng viêm không steroid (NSAID). Ưu tiên nhóm COXIBs vì không hoặc ít có các tương tác bất lợi với các nhóm DMARD, đặc biệt Methotrexate.
Phân biệt viêm khớp dạng thấp với các dạng bệnh khớp khác
1. Rheumatoid arthritis | 2. Osteoarthritis |
| 3. Gout | 3. Reactive Arthritis 4. Juvenile arthritis 5. Psoriatic arthritis 6. Infectious arthritis 7. Pseudogout |
. Điều trị một số nhóm bệnh nhân có nguy cơ (Risk – groups).
- Bệnh nhân có thai
* NSAID: Tránh sử dụng trong 3 tháng cuối của thai kỳ.
* Corticosteroid: có thể dùng trong suốt thai kỳ (nếu cần) nhưng chỉ dùng Prednisone, Prednisolone, Methylprednisolone.
* DMARD:
Có thể dùng nếu cần: Sulfasalazine, Hydroxycholoroquine, Cyclosporine.
Chống chỉ định:
Methatrexate (ngưng ít nhất 1 tháng trước khi có ý định có thai)
Cyclophosphamide (ngưng ít nhất 3 tháng trước khi có ý định có thai)
- Bệnh nhân đang cho con bú
* NSAID: có thể dùng Ibuprofen
* Corticosteroid: dùng liều thấp dưới 20 mg hàng ngày
* DMARD: Có thể sử dụng Hydroxychloroquine
Dùng nhưng thận trọng: Sulfasalazine
Chống chỉ định: tất cả các thuốc khác.
- Bệnh nhân có tuổi cần theo dõi sát và lưu ý các bệnh liên quan tới tuổi (chức năng gan, thận tim và huyết áp), tương tác thuốc, các tác dụng phụ của thuốc…
* NSAID: dùng liều thấp nhất có hiệu quả, chọn thuốc ít tác dụng phụ (ví dụ ức chế chọn lọc COX 2), dùng thêm thuốc giảm đau đơn thuần khi cần thiết.
* Corticosteroid: dùng liều thấp nhất có hiệu quả, dùng tại chỗ nếu có chỉ định, dùng thêm Calcium, Vitamin D, Calcitriol (Rocaltrol) để phòng ngừa loãng xương.
* DMARD: Sylfasalazine, Hydroxychloroquine và Methotrexate là các thuốc được chọn lựa.

* NSAID: Ibuprofen hoặc Nimesulide.
Có thể dùng thêm Paracetamol để tăng tác dụng giảm đau và hạ sốt.
* Corticosteroid: (Prednisone, Prednisolone, Methylprednisolone).
Liều 1,5 – 2 mg/kg/ngày khi có những biểu hiện viêm nặng nề, khó khống chế.
Thuốc cần nhanh chóng được giảm liều khi hiện tượng viêm được khống chế, thường được dùng “bắc cầu” trong lúc chờ đợi tác dụng của một thuốc DMARD.
Corticosteroid tại chỗ rất hiệu quả trong các thể viêm một hoặc rất ít khớp.
* DMARD: Methotrexate, Sunfasalazine Hydroxychloroquine.
* Globulin miễn dịch, liều cao, đường tĩnh mạch.
* Các thuốc ức chế miễn dịch dùng trong thể toàn thân nặng, đe dọa tính mạng.
Ví dụ: Methylprednisolone và Cyclophosphamide liều cao tĩnh mạch
Kết hợp Methotrexate đường uống.
. Điều trị phối hợp các DMARD được chỉ định khi một thuốc chưa đạt hiệu quả mong muốn. Các cách phối hợp:
- Methotrexate + Sunfasalazine
- Methotrexate + Hydroxychloroquine
- Methotrexate + Sunfasalazine + Hydroxychloroquine
- Methotrexate + Cyclosporine
- Methotrexate + Leflunomide
- Methotrexate + Mycophenolate Mofetil
- Methotrexate + anti TNF α hoặc anti IL 1.
Các phối hợp trên đều có thể kèm thêm Prednisolone (Prednisone hoặc Methylprednisolone) với liều dưới 7 mg/hàng ngày (nếu cần).
ĐIỀU TRỊ BỆNH VIÊM KHỚP DẠNG THẤP HIỆN TẠI VÀ TRONG TƯƠNG LAI
Những năm gần đây, đã có những hiểu biết sâu hơn về đáp ứng viêm và cơ chế hủy hoại tổ chức của bệnh VKDT. Tuy nhiên, nguyên nhân của bệnh, yếu tố khởi phát và duy trì sự tồn tại lâu dài của bệnh vẫn còn là ẩn số.
Các kỹ thuật phân tử gần đây đã đặt ra khả năng có thể xác định các tập hợp tế bào (cell subsets), các dấu ấn bề mặt tế bào (cell surface markers), các sản phẩm tế bào (cell products)… tham gia vào đáp ứng viêm qua cơ chế miễn dịch liên quan đến bệnh VKDT. Các hiểu biết về cơ chế bệnh sinh của bệnh VKDT tuy còn chưa thật đầy đủ nhưng đã cung cấp khả năng tối ưu cho việc sử dụng các trị liệu đặc hiệu hơn, nhắm vào các đích đặc hiệu của các đáp ứng miễn dịch.
Các điều trị mới để chống hoặc làm chậm sự hủy hoại xương và sụn đều phải dựa trên cơ sở về cơ chế của các tổn thương này cũng như một cách nhìn lạc quan về hiệu quả của các chiến dịch phòng ngừa.
MỘT SỐ BIỂU HIỆN BỆNH SINH CỦA VIÊM KHỚP DẠNG THẤP:
Đa số các nhà nghiên cứu đều thống nhất rằng sự xâm nhập các tế bào T kích thích kháng nguyên ở màng hoạt dịch gây nên tình trạng viêm mãn tính trong bệnh Viêm khớp dạng thấp.Một số cặp allenes của phức hợp hòa hợp tổ chức chủ yếu (Major histocopatibility complex – MHC) như HLA-DRI và HLA-DR4 là cơ sở ban đầu dẫn đến bệnh VKDT các phân tử trong các tế bào mang kháng nguyên tương ứng với chúng (tế bào B, tế bào có đuôi gai (dendritic cells), đại thực bào hóa) đều biểu hiện các kháng nguyên peptides đối với các tế bào T.
Các tế bào viêm trong đó có tế bào T đi vào màng hoạt dịch thông qua lớp nội mạc trong của các mạch máu nhỏ, việc di chuyển này sẽ thuận tiện nhờ sức ép của các phân tử kết dính (leukocyte function-associated antigen-1-LFF-1) và phân tử kết dính giữa các tế bào 1 (intercellular adhesion molecule-1-ICAM-1).
Nitric oxide (NO) được sản xuất bởi mọi loại tế bào sau khi kích thích bằng các cytokines như interleukin 1 (IL-1), yếu tố hoại tử u (tumor necrosis factor α –TNF α), interferon γ (IFN γ). Nitric oxide làm tăng hoạt tính của các men Cyclo-oxydase 1 và 2 (COX 1 & COX 2) dẫn đến việc tăng sản xuất các Prostaglandins (PG). Nitric oxide cũng làm tăng sản xuất các gốc oxy tự do (Free hydroxyl radicals) và gây các tác động xấu tới chức năng của tế bào sụn trong bệnh VKDT.
Chúng hoạt hóa men tiêu metalloprotein (metalloproteases), đảo lộn sự tổng hợp bình thường của các proteoglycans và collagen II, ức chế sản xuất prostaglandin E2, tăng sự chết tự nhiên của tế bào (apoptosis), mất điều chỉnh các chất ức chế thụ thể Interleukin 1 (IL-1 Ra).
HẬU QUẢ CỦA CÁC QUÁ TRÌNH VIÊM:
1.Sản xuất các globulin miễn dịch (yếu tố dạng thấp) gây hình thành các phức hợp miễn dịch làm hoạt hóa các bổ thể.2.Tăng sinh tế bào hoạt dịch với việc sản xuất các men tiêu netalloprotein cơ bản (Matrix Metalloproteases-MMPs).
3.Hình thành các mạch máu mới (Neovascularisation) bởi các đại thực bào (macrophages) và các yếu tố tăng trưởng, các cytokines, các hóa chất ứng động… có nguồn gốc từ fibroblast.
4.Hình thành các pannus, một tổ chức mạch máu tân tạo, lấn sâu vào bề mặt sụn khớp và xương thông qua các phân tử kết dính.
CÁC ĐÍCH CỦA ĐIỀU TRỊ (THERAPEUTIC TARGETS)
1. Hướng vào các tế bào T (T cells) bằng cách sử dụng:- Các kháng thể đơn dòng chống CD4 (Anti CD4, Monoclonal Antibodies-Mabs)
- Các kháng thể đơn dòng chống CD25 hay thụ thể của IL-2 (Anti CD25, Monoclonal Antibodies-Mabs).
- Các Vắc-xin với các thụ thể của tế bào lympho T (T Cell Recepters-TCRs).
- Các Vắc-xin với các tế bào lympho T bệnh lý tự thân.
2. Hướng vào các kháng nguyên của phức hợp hòa hợp tổ chức chủ yếu (Major histocopatibility complex-MHC) bằng vắc-xin với các peptides HLADR4 và HLADR1.
3. Hướng vào các Cytokine và Yếu tố hoại tử u (Tumor Necrosis Factor α)
- Ức chế Interleukine 1 (IL-1) nhằm mục đích trung hòa và làm bất hoạt các IL1.
+ Chất ức chế thụ thể Interukin 1 người tái tổ hợp (Recombinant human IL-1 Receptor Antagonist – IL-1 Ra). Sản phẩm: Anakinra (Kineret) 2001.
+ Ức chế các thụ thể Interleukin 1 hòa tan của người tái tổ hợp (Recombinant human IL-1 R1 – 1L-1 R1).
- Ức chế Yếu tố hoại tử μ α (TNFα) bằng:
+ Các kháng thể đơn dòng kháng TNFα (Anti TNFα Monoclonal Antibodies-Mab).
+ Hỗn hợp giữa protein và thụ thể của TNF (TNF receptor fusion protein).
+ Hỗn hợp giữa thụ thể TNF R55 với Globulin miễn dịch G1 (TNF R55 – IgG1),
+ Kháng thụ thể TNF hòa tan của người tái tổ hợp.
Các sản phẩm đã có mặt trên thị trường
Etanercept (Enbret-Wyeth) 1998
Infliximab (Remicade) 1999
Abatacept (BMS) 2000.
Adalimummab (Humira – Abbott) 2000.
- Ribozome phản ứng với mRNA của TNFα để phá hủy tế bào TNFα trong tế bào.
- Sử dụng các Cytokines và các chất kháng Cytokines.
+ Interleukin 10 (IL-10) hạn chế tác dụng gây thoái biến chứng sụn của các tế bào đơn nhân (được gọi Interleukin kháng viêm), trong khi IL-4 lại làm tăng tác dụng này.
+ Interleukin 4(IL-4) có thể ức chế men COX 2mRNA, ức chế sự sản xuất các Cytokine viêm IL-1β, IL-6, IL-8 và Prostaglandin E2 từ các tế bào hoạt dịch.
+ Interleukin 13 để ức chế sản xuất các Cytokines tiền viêm.
- Interferon với các tác dụng chống virus, chống tăng sinh, chống viêm.
4. Hướng vào các phân tử kết dính (Adhesion molecules)
Dùng kháng thể đơn dòng chống phân tử kết dính 1 giữa các tế bào (Anti Intercellular Adhesion molecele 1 Monoclonal Antibodies-ICAM Mab) để ngăn chặn sự tràn các tế bào viêm vào tổ chức khớp và làm giảm các đáp ứng viêm.
5. Cấy ghép các tế bào gốc máu tự thân (Autologous hematopoietic stem cell transplantation – ASCT) nhằm thay đổi các yếu tố di truyền của bệnh.
6. Các liệu pháp điều trị Gen với mục đích tăng sản xuất các phân tử kháng viêm ngay tại chỗ có phản ứng viêm như màng hoạt dịch. Các phân tử này cũng là các phân tử ức chế miễn dịch như IL-1Ra, sTNFR, sIL-1R, IL-10, IL-4, IL-13.
7. Phong bế chức năng tác động
8. Ức chế các men tiêu metalloprotein cơ bản (Matrix Metalloproteinases – MMPs) bằng Retinods và các dẫn xuất của Tetracycline (Doxycycline, Minocycline)
9. Các nguyên lý điều trị mới nhằm cải thiện hoạt động của tế bào
- Cản trở hoạt động của tế bào T thông qua tương tác giữa phân tử B7 và phân tử CD28 (B7/CD28 interaction).
- Ức chế chức năng của tế bào T bằng cách ngăn cản sự kết hợp giữa phân tử CD28 và phân tử B7 trong các tế bào hiển thị kháng nguyên (antigen-presenting cells-APC) bởi cấu trúc MuCTLA-4Ig (MuCTLA-4Ig construct).
- Dùng kháng gp-39 MAb (Anti gp-39 MAb) để ức chế miễn dịch bằng cách chống sự tương tác giữa gp-39 với CD40.
- Giảm quá trình chết tự nhiên của tế bào (Programmed cell death/apoptosis) trong các khớp viêm.
10. Các biện pháp không sinh học mới có nhiều triển vọng:
- Cyclosporine: ức chế chức năng của Lympho T.
- Rapamycin: ức chế chức năng của Lympho T và Lympho B.
- Leflunomide: ức chế chức năng của nhiều loại tế bào do ức chế tổng hợp pyrimidine.
Các thuốc này đều ảnh hưởng mạnh đến các đáp ứng miễn dịch nên sẽ có hiệu quả tốt nhất khi sử dụng sớm, có thể kết hợp với các thuốc DMARD để tăng hiệu lực điều trị bệnh VKDT trong tương lai.
- Mycophenolate Mofetil ức chế chức năng của Lympho T và B do ức chế men Inosine monophosphate dehydrogenase, có vị trí trung tâm trong tổng hợp purines.
- Thailidomide ức chế mRNA của TNFα vì thế có thể có tác dụng trong các bệnh tự miễn như VKDT.
- Reumacon (CPH-82) là một glycoside bán tổng hợp và dẫn chất của podophyllum, đang được đánh giá lâm sàng trong các thử nghiệm so sánh với Placebo và Auranofin trong điều trị VKDT.
- Các thuốc kháng viêm mới: ức chế chọn lọc men COX2, các thuốc kháng viêm mới (các thuốc kháng viêm cổ điển được thay đổi cách bào chế, kết hợp thay đổi cách hấp thu… để giảm bớt các tác dụng phụ).
KẾT LUẬN
Những năm gần đây, những biện pháp điều trị sinh học kháng lại yếu tố hoại tử u α (TNFα), kháng IL 1… đã được đưa vào điều trị với kết quả đáng khích lệ. Các thuốc này, hoặc dùng đơn độc hoặc kết hợp với Methotrexate sẽ rất hiệu quả với bệnh VKDT, tuy nhiên việc kết hợp này làm tăng chi phí điều trị rất nhiều và có thể làm tăng nguy cơ nhiễm trùng nặng nên cần rất thận trọng khi chỉ định và người bệnh càng cần được theo dõi sát…
bệnh án ví dụ




Khẩu hiệu

- Giảng Đường Y Khoa
- Hội Tụ Kiến Thức Y Khoa - The Website of Medical Specialist Knowledge For All
Các bài viết chuyên khoa
Chuyên mục
- Cấp Cứu (55)
- Chẩn Đoán Hình Ảnh (28)
- Chống nhiễm khuẩn (7)
- Da Liễu (39)
- Dinh dưỡng (24)
- Dược Lý Học (26)
- Điều dưỡng cơ bản (9)
- E-book (135)
- Gây mê hồi sức (2)
- Lao Phổi (7)
- Ngoại Khoa - Bỏng (21)
- Ngoại Khoa - chấn thương chỉnh hình (25)
- Ngoại Khoa - lồng ngực (7)
- Ngoại khoa - mạch máu (4)
- Ngoại Khoa - niệu (6)
- Ngoại Khoa - nội soi (32)
- Ngoại Khoa - thần kinh (2)
- Ngoại Khoa - tiêu hóa (47)
- Nhãn Khoa (56)
- Nhãn Khoa - Bài Giảng (23)
- Nhãn Khoa - Phim Phẫu Thuật (30)
- Nhi Khoa (24)
- Nội Khoa - cơ xương khớp (17)
- Nội Khoa - điều trị (14)
- Nội Khoa - hô hấp (62)
- Nội Khoa - Huyết học (19)
- Nội Khoa - nội tiết (21)
- Nội Khoa - thần kinh (35)
- Nội Khoa - tiết niệu (8)
- Nội Khoa - tiêu hóa (113)
- Nội Khoa - tim mạch (52)
- Phần Mềm Y Khoa (61)
- Răng Hàm Mặt (5)
- Sản Phụ Khoa (30)
- Tai Mũi Họng - bài giảng (20)
- Tai Mũi Họng - họng miệng (41)
- Tai Mũi Họng - mũi xoang (27)
- Tai Mũi Họng - tai (20)
- Tật Nói Lắp (37)
- Thông Tin Y Học (25)
- Truyền Nhiễm (54)
- Ung Thư (24)
- Y Học Cổ Truyền (72)
- Y học cơ sở (44)
- Y Học Phổ Thông (131)










